Atención sanitaria universal
Atención sanitaria universal, a veces se denomina cobertura sanitaria universal, cobertura universal, o atención universal, generalmente se refiere a un cuidado de la salud sistema que proporciona la protección de la salud y financiera a todos los ciudadanos de un país en particular. Está organizado alrededor de proporcionar un determinado paquete de beneficios a todos los miembros de una sociedad con la finalidad de proporcionar protección del riesgo financiero, mayor acceso a servicios de salud y mejora en los resultados.[2] La atención sanitaria universal no es única y no implica cobertura para todas las personas para todo. La atención sanitaria universal puede ser determinada por tres dimensiones críticas: quién está cubierto, qué servicios están cubiertos, y cuánto del costo es cubierto.[2] Se describe por la Organización Mundial de la salud como una situación donde los ciudadanos pueden acceder a servicios de salud sin incurrir en dificultades financieras.[3]
El política de salud marco es de central importancia. Así, en el desarrollo de la universal sistemas de salud, es apropiado reconocer () "política pública saludable"Salud en todas las políticas) como el marco general de política, con salud pública, atención primaria de saludy servicios a la comunidad como el marco de transversales para todos salud y servicios relacionados con la salud en todo el espectro de prevención primaria a las condiciones de cuidado y de la fase final a largo plazo. Aunque esta perspectiva es lógico y bien fundadas en la modelo socio-ecológico, la realidad es diferente en la mayoría de los entornos, y hay margen de mejora en todas partes.[4]
Contenido
- 1 Historia
- 2 Modelos de financiación
- 2.1 Seguro obligatorio
- 2.2 Pagador único
- 2.3 Financiación basada en impuestos
- 2.4 Seguro social de salud
- 2.5 Seguro privado
- 2.6 Seguros de salud comunitarios
- 3 Implementación y comparaciones
- 4 Véase también
- 5 Referencias
- 6 Acoplamientos externos
Historia
El primer paso hacia un sistema de seguro nacional de salud se puso en marcha en Alemania en 1883, con la ley de seguro de enfermedad. Los empresarios industriales fueron el mandato de proporcionar seguros de enfermedad y lesiones para los trabajadores de bajos salarios, y el sistema fue financiado y administrado por empleados y empleadores a través de "fondos de enfermos", que fueron dibujados de las deducciones en salarios los y de cotizaciones patronales. Otros países comenzaron a seguir su ejemplo. En Reino Unido, la Ley del seguro nacional 1911 proporciona cobertura para atención primaria (pero no especialista o atención hospitalaria) para los asalariados, que cubre un tercio de la población. El Imperio Ruso estableció un sistema similar en 1912, y otros países europeos comenzaron tras el traje. Por la década de 1930, sistemas similares existieron en prácticamente toda Europa occidental y Central. Después de la Revolución rusa de 1917, la Unión Soviética estuvo a punto de un sistema universal de salud. Estableció un sistema sanitario totalmente público y centralizado en 1920.[5][6] Sin embargo, no fue un sistema verdaderamente universal en ese momento, que los residentes rurales no fueron cubiertos.
En Nueva Zelanda, se creó un sistema de salud universal en una serie de pasos, de 1939 a 1941.[7][8] Después de II Guerra Mundial, sistemas universales de salud comenzaron a configurarse alrededor del mundo. El 05 de julio de 1948, el Reino Unido lanzó su universal Servicio Nacional de salud. La atención sanitaria universal fue introducida a continuación en la Países nórdicos de Suecia (1955),[9] Islandia (1956),[10] Noruega (1956),[11] Dinamarca (1961),[12] y Finlandia (1964).[13] Seguro universal de salud se introdujo entonces en Japón (1961) y en Canadá a través de etapas, a partir de la provincia de Saskatchewan en 1962, seguido por el resto de Canadá de 1968 a 1972.[7][14] La Unión Soviética extendió cobertura sanitaria universal para los residentes rurales en 1969.[7][15] Italia introdujo su Servizio Sanitario Nazionale (Servicio nacional de salud) en 1978. Seguro universal de salud se implementó en Australia a partir de la Medibank sistema en 1975, que llevó a la cobertura universal bajo el Medicare sistema, establecido en 1984.
Desde la década de 1970 a la década de 2000, países de Europa meridionales y occidentales comenzaron a introducir la cobertura universal, la mayoría de ellos basándose en anteriores programas de seguro médico para cubrir toda la población. Por ejemplo, Francia basa en su sistema de seguro nacional de salud de 1928, con la subsecuente legislación que cubre un mayor porcentaje de la población, hasta el 1% restante de la población que estaba sin seguro médico cobertura recibida en el año 2000.[16][17] Además, la cobertura sanitaria universal fue introducida en algunos Asia países, entre ellos Corea del sur (1989), Taiwán (1995), Israel (1995), y Tailandia (2001).
Tras el colapso de la Unión Soviética, Rusia conservado y reformado sistema, de cuidado de su salud universal[18] igual que otras ex Naciones soviéticas y Bloque del este países.
Más allá de la década de 1990, muchos países en Latinoamérica, la Caribe, Áfricay la Asia y el Pacífico región, incluyendo los países en desarrollo, tomó medidas para que sus poblaciones bajo la cobertura de salud universal, incluyendo China que tiene el mayor sistema de salud universal en el mundo.[19] Un estudio 2012 examinó el progreso alcanzado por estos países, centrándose en particular en nueve: Ghana, Rwanda, Nigeria, Malí, Kenia, India, Indonesia, la Filipinas, y Vietnam.[20][21]
Modelos de financiación
La atención sanitaria universal en la mayoría de los países se ha logrado por un modelo mixto de financiación. Ingresos de impuestos generales son la principal fuente de financiación, pero en muchos países se complementa con sanciones específicas (que pueden ser cargados a la persona o empresario) o con la opción de pagos privados (por seguro directo o facultativo) para servicios más allá de los cubiertos por el sistema público.
Casi todos los sistemas europeos se financian a través de una mezcla de contribuciones públicas y privadas.[22] La mayoría sistemas de salud universales son financiados principalmente por ingresos fiscales (como en Portugal[22] España, Dinamarca y Suecia). Algunas naciones, como Alemania y Francia[23] y Japón[24] emplear un sistema multipayer en que salud está financiada por contribuciones privadas y públicas. Sin embargo, muchos de los fondos no gubernamentales es por contribuciones de los empleadores y los empleados se regula sin fines de lucro fondos de enfermedad. Las contribuciones son obligatorias y definida conforme a la ley.
También se distingue entre financiación sanitaria municipal y nacional. Por ejemplo, un modelo es que la mayor parte de la asistencia sanitaria está financiada por el municipio, atención médica de especialidad es proporcionado y posiblemente financiado por una entidad más grande, como un Consejo de colaboración municipal o del estado, y los medicamentos son pagados por una agencia estatal.
Sistemas de salud universales son moderadamente redistributivos. La progresividad del financiamiento de salud ha limitado consecuencias para la desigualdad del ingreso total.[25]
Seguro obligatorio
Esto se aplica generalmente a través de legislación que exige a los residentes a comprar seguro, pero a veces el gobierno ofrece el seguro. A veces, puede ser una opción de varios fondos públicos y privados, proporcionando un servicio estándar (como en Alemania) o a veces simplemente un fondo público único (como en Canadá). Healthcare en Suiza y los Estados Unidos Ley de cuidado accesible y protección del paciente se basan en el seguro obligatorio.[26][27]
En algunos países europeos en los que seguros privados y la atención sanitaria universal conviven, como Alemania, Bélgica y los países bajos, el problema de la selección adversa es superado por el uso de una reserva de compensación de riesgo para igualar en lo posible, los riesgos entre los fondos. Así, un fondo con una población predominante saludable, más joven tiene que pagar en una piscina de compensación y un fondo con una población predominante menos saludable y mayores recibirían fondos de la piscina. De esta manera, fondos de enfermedad compiten en precio, y no es ninguna ventaja para eliminar a personas con mayor riesgo porque se compensan por medio de los pagos por capitación ajustada por riesgo. Fondos no se les permite elegir a sus asegurados o negar cobertura, pero compiten en precio y servicio. En algunos países, el nivel de cobertura básica se establece por el gobierno y no se puede modificar.[28]
El República de Irlanda a tener un sistema de "valoración de la comunidad" VHI, efectivamente un grupo de riesgo común o de pagador único. El gobierno abrió más adelante VHI a la competencia pero sin una piscina de compensación. Dio lugar a las compañías de seguros extranjeras entrar en el mercado irlandés y ofreciendo barato seguro de salud a segmentos relativamente saludables del mercado, que luego hizo mayor beneficios a expensas de VHI. Más tarde el gobierno reintrodujo comunidad valorar por un acuerdo de agrupación y por lo menos una principal importante compañía de seguros, BUPA, luego se retiró del mercado irlandés.
Entre las posibles soluciones postuladas por los economistas son sistemas de pagador único, así como otros métodos de asegurar que ese seguro de salud es universal, como por que requieren todos los ciudadanos a comprar un seguro o limitar la capacidad de las compañías de seguros de negar seguro a los individuos o de variar precio entre los individuos.[29][30]
Pagador único
Atención de salud de pagador único es un sistema en el que el gobierno, en lugar de las aseguradoras privadas, paga por todos cuidado de la salud costos.[31] Sistemas de pagador único pueden contratar servicios de atención médica de las organizaciones privadas (como es el caso de Canadá) o poseer y emplear recursos de asistencia sanitaria y personal (como fue el caso en Inglaterra antes de la Ley de salud y Asistencia Social). "Pagador único" así describe el mecanismo de financiación y se refiere a la atención sanitaria financiada por un solo organismo público de un fondo único y no especifica el tipo de entrega o para que los doctores trabajo. Aunque el titular del fondo suele ser el estado, algunas formas del solo-Pagador utilizan un sistema mixto público y privado.
Financiación basada en impuestos
Financiación basada en impuestos, los individuos contribuyen a la prestación de servicios de salud a través de distintos impuestos. Estos son agrupados típicamente a través de toda la población, a menos que los gobiernos locales aumentaran y retienen los ingresos fiscales. Algunos países (notablemente el Reino Unido, Canadá, Irlanda, Australia, Nueva Zelanda, Italia, España, Portugal, Grecia y de la Países nórdicos) decide financiar la atención de salud directamente de impuestos solamente. Otros países con sistemas basados en seguros satisfacer en forma efectiva el coste de asegurar a aquellos que no pueden asegurarse por medio de seguridad social arreglos financiados de impuestos, directamente pagando sus cuentas médicas o por pagar por las primas de seguros para los afectados.
Seguro social de salud
En el seguro social, contribuciones de los trabajadores, los autónomos, empresas y gobierno se reúnen en un único o múltiples fondos sobre una base obligatoria. Los fondos contratan típicamente con una combinación de proveedores públicos y privados para la prestación de un paquete de beneficios especificados. Preventiva y salud pública pueden ser prestados por estos fondos o responsabilidad mantenida exclusivamente por el Ministerio de salud. En seguro social de salud, una serie de funciones puede ejecutar fondos de enfermedad paraestatales o no gubernamentales o en algunos casos las compañías de seguros de salud privados.
Seguro privado
En seguro médico privado, las primas se pagan directamente con empleadores, asociaciones, individuos y familias a las compañías de seguros, que los riesgos de la piscina a través de su pertenencia a la base. Seguros privados incluyen políticas vendidas por comercial para las empresas de lucro, empresas sin fines de lucro y aseguradores de salud de la comunidad. Generalmente, un seguro privado es voluntariado en contraste con los programas de seguro social, que tienden a ser obligatorio.[32]
En algunos países con cobertura universal, seguros privados a menudo excluyen muchas condiciones de salud que son caras y puede proporcionar el sistema estatal de salud. Por ejemplo, en el Reino Unido, uno de los mayores proveedores de salud privados es BUPA, que tiene una larga lista de exclusiones generales incluso en su política de cobertura más alto,[33] la mayoría de los cuales rutinariamente es proporcionada por el Servicio Nacional de salud. En los Estados Unidos, diálisis para insuficiencia renal de la etapa final es generalmente pagado por gobierno, no por la industria de seguros. Los privatizados Medicare (Medicare Advantage) son la excepción y debe conseguir su diálisis pagada a través de su compañía de seguros, pero ésos con la etapa final insuficiencia renal generalmente no pueden comprar los planes Medicare Advantage.[34]
El Comisión de planificación de la India también ha sugerido que el país debe abrazar seguro para alcanzar la cobertura universal en salud.[35] Ingresos fiscales generales se utilizan actualmente para cumplir con los requisitos esenciales de salud de las personas.
Seguros de salud comunitarios
Una forma particular de seguro de salud privado que ha surgido a menudo si los mecanismos de protección de riesgo financiero tienen sólo un impacto limitado es basado en la comunidad. Los miembros de una comunidad específica pagan a un fondo de salud colectiva, que puede sacar cuando necesitan de la atención médica. Las contribuciones no están relacionados con el riesgo, y generalmente hay un alto nivel de participación de la comunidad en la ejecución de estos planes.
Implementación y comparaciones
Sistemas universales de salud varían según el grado de participación del gobierno en la provisión de cuidado y seguro médico. En algunos países, como Reino Unido, España, Italia, Australia y los países nórdicos, el gobierno tiene un alto grado de participación en la puesta en servicio o la entrega de servicios de atención médica y acceso está basado en los derechos de residencia, no por la compra de seguros. Otros tienen un sistema de entrega mucho más pluralista, basado en salud obligatoria con las tasas de seguro contributivas generalmente financiado por empleadores y beneficiarios conjuntamente y relacionadas con los salarios o ingresos.
A veces, los fondos de salud se derivan de una mezcla de las primas de seguro, salarios relacionados con aportes obligatorios por empleados y empleadores a los fondos de enfermedad regulada y por impuestos. Estas seguro sistemas basados tienden reembolsar los proveedores de servicios médicos públicos o privados, a menudo en fuertemente regulado de tarifas, a través de mutuas o aseguradoras médicas de propiedad pública. Unos pocos países, como Holanda y Suiza, operan a través de las aseguradoras privadas propiedad privada pero muy reguladas, que no se les permite obtener un beneficio del elemento obligatorio de seguro pueden beneficiarse con la venta de seguros suplementarios.
La atención sanitaria universal es un concepto amplio que se ha implementado de varias maneras. El denominador común de este tipo de programas es una forma de gobierno acciones encaminadas a ampliar el acceso a la salud lo más ampliamente posible y estableciendo estándares mínimos. La mayoría implementar la atención sanitaria universal a través de la legislación, la regulación y la fiscalidad. Legislación y regulación directa qué atención debe proporcionarse, a quién y sobre qué base. Generalmente, algunos gastos son sufragados por el paciente en el momento de consumo, pero la mayor parte de los costos provienen de una combinación de seguro obligatorio y los ingresos fiscales. Algunos programas son pagados para enteramente en los ingresos fiscales. En otros, se utilizan los ingresos fiscales para financiar el seguro para los pobres o para aquellos que necesitan atención crónica a largo plazo.
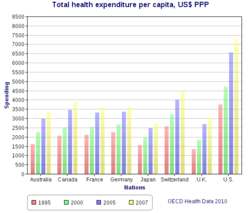
El Reino Unido Oficina de auditoría nacional en 2003 publicó una comparación internacional de diez diferentes sistemas de salud en los países desarrollados diez, nueve sistemas universales contra un sistema no-universal (Estados Unidos) y sus costos relativos y los resultados clave de la salud.[36] Una comparación internacional más amplia de 16 países, cada uno con la atención sanitaria universal, fue publicada por la Organización Mundial de la salud en el año 2004.[37] En algunos casos, participación del gobierno también incluye la gestión directamente la sistema de salud, pero muchos países utilizan sistemas mixtos público-privado para ofrecer cobertura sanitaria universal.
Véase también
- Debate de la reforma de salud en los Estados Unidos
- Cooperativa de seguros de salud
- Sistema de salud
- Lista de países por cobertura de seguro de salud
- Seguro nacional de salud
- Atención primaria de salud
- Salud pública
- Salud financiados con fondos públicos
- Derecho a la salud
- Atención de salud de pagador único
- Medicina socializada
- Cuidado de la salud de dos niveles
Referencias
- ^ Stuckler, David; Feigl, Andrea B.; Basu, Sanjay; McKee, Martin (noviembre de 2010). "la economía política de la cobertura sanitaria universal. Documento de antecedentes para el primer Simposio Mundial sobre investigación de sistemas de salud, 16 – 19 de noviembre de 2010, Montreaux, Suiza" (PDF). Cumbre de salud Pacífico. Seattle: Oficina Nacional de investigación asiática. p. 16.
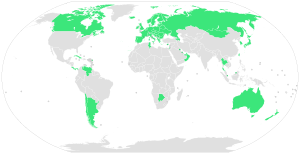
Figura 2. Prevalencia global de la atención sanitaria Universal en 2009; 58 países: Andorra, Antigua, Argentina, Armenia, Australia, Austria, Azerbaiyán, Bahrein, Belarús, Bélgica, Bosnia y Herzegovina, Botswana, Brunei Darussalam, Bulgaria, Canadá, Chile, Costa Rica, Croacia, Cuba, Chipre, República Checa, Dinamarca, Estonia, Finlandia, Francia, Alemania, Grecia, Hungría, Islandia, Irlanda, Israel, Italia, Japón, Kuwait, Luxemburgo, Moldova, Mongolia, Países Bajos, Nueva Zelanda, Noruega, Omán, Panamá, Portugal, Rumania, Singapur, Eslovaquia, Eslovenia, Corea del sur, España, Suecia, Suiza, Taiwán , Tailandia, Túnez, Emiratos Árabes Unidos, Ucrania, Reino Unido, Venezuela.
- ^ a b Organización Mundial de la salud (22 de noviembre de 2010). "El informe de salud mundial: financiación de los sistemas de salud: el camino hacia la cobertura universal". Ginebra: Organización Mundial de la salud. ISBN 978-92-4-156402-1. 11 de abril, 2012.
- ^ https://www.who.int/mediacentre/factsheets/fs395/en/
- ^ Blanco F. cuidados médicos y salud pública: fundamentos de los sistemas de salud universales. Med Princ Pract 2015; 24:103-116. doi:10.1159/000370197
- ^ https://content.healthaffairs.org/content/10/3/71.Full.pdf
- ^ Comentarios de la OCDE de salud sistemas OCDE revisiones de los sistemas de salud: Federación de Rusia 2012, p. 38
- ^ a b c Abel-Smith, Brian (1987). "bienestar social; Seguridad social; Prestaciones en especie; Planes nacionales de salud". La nueva enciclopedia británica (15 Ed.). Chicago: Encyclopaedia Britannica. ISBN 0-85229-443-3. 30 de septiembre, 2013.
- ^ Richards, Raymond (1993). «Dos actos de Seguridad Social». Cerrar la puerta a la miseria: la forma de los actos de Seguridad Social de los Estados Unidos y Nueva Zelanda. Parque de la Universidad: Prensa de Universidad Estatal de Pensilvania. p. 14. ISBN 978-0-271-02665-7. 11 de marzo, 2013.
Mein Smith, Philippa (2012). "Hacer Nueva Zelandia 1930-1949". Una historia sucinta de Nueva Zelanda (2ª ed.). Cambridge: Cambridge University Press. págs. 164-165. ISBN 978-1-107-40217-1. 11 de marzo, 2013. - ^ Serner, Uncas (1980). "legislación de salud sueco: hitos en la reorganización desde 1945". En Heidenheimer, Arnold J.; Elvander, Nils; Hultén, Charly. La conformación del sistema de salud sueco. Nueva York: St. Martin Press. p. 103. ISBN 0-312-71627-3.
Seguro de salud universal e integral se debatió a intervalos a lo largo de la segunda guerra mundial, y en 1946, ese proyecto de ley fue votado en el Parlamento. Por razones financieras y de otras, su promulgación fue retrasada hasta 1955, momento en el que la cobertura se amplió para incluir medicamentos y compensación de la enfermedad, así.
- ^ Kuhnle, Stein; Hort, Sven E.O. (01 de septiembre de 2004). "el Estado desarrollista de bienestar en Escandinavia: lecciones para el mundo en desarrollo". Ginebra: Instituto de investigación de las Naciones Unidas para el Desarrollo Social. p. 7. 11 de marzo, 2013.
- ^ Evang, Karl (1970). Servicios de salud en Noruega. Versión en inglés por Dorothy Burton Skårdal (3ª Ed.). Madrid: Comité conjunto noruego internacionales sobre Política Social. p. 23. OCLC 141033.
Desde 02 de julio de 1956, toda la población de Noruega ha sido incluida bajo el programa de seguro nacional de salud obligatorio.
- ^ Gannik, Dorte; Holst, Erik; Wagner, Mardsen (1976). "Atención primaria de salud". El sistema nacional de salud en Dinamarca. Bethesda: Institutos nacionales de salud. págs. 43-44. 11 de marzo, 2013.
- ^ Alestalo, Matti; Uusitalo, Hannu (1987). "Finlandia". En Flora, Peter. Crecimiento a límites: los Estados de bienestar europeos occidentales desde la II Guerra Mundial, Vol. 4 Apéndice (resúmenes, bibliografías, cuadros). Berlín: Walter de Gruyter. págs. 137-140. ISBN 3-11-011133-0. 11 de marzo, 2013.
- ^ Taylor, G. de Malcolm (1990). "Seguro de asistencia médica de Saskatchewan". Asegurar la salud nacional: la experiencia canadiense. Chapel Hill: University of North Carolina Press. págs. 96 – 130. ISBN 0-8078-1934-4.
Maioni, Antonia (1998). "la década de 1960: la batalla política". Separación en la encrucijada: la aparición del seguro de salud en los Estados Unidos y Canadá. Princeton: Princeton University Press. págs. 121 – 122. ISBN 0-691-05796-6. 30 de septiembre, 2013. - ^ Kaser, Michael (1976). "La URSS". Cuidado de la salud en la Unión Soviética y Europa oriental. Boulder, Colorado: Westview Press. págs. 38, 39, 43. ISBN 0-89158-604-0.
Roemer, Milton Irwin (1993). "Seguridad Social para recibir atención médica". Sistemas nacionales de salud del mundo: volumen II: los problemas. Oxford: Oxford University Press. p. 94. ISBN 0-19-507845-4. 30 de septiembre, 2013.
Denisova, Liubov N. (2010). "Protección de la infancia y la maternidad en el campo". En Mukhina, Irina. Mujeres rurales en la Unión Soviética y la Rusia post-soviética. Nueva York: Routledge. p. 167. ISBN 0-203-84684-2. 30 de septiembre, 2013. - ^ https://www.dissentmagazine.org/article/Austerity-and-the-unraveling-of-European-universal-Health-Care
- ^ Bärnighausen, hasta; Sauerborn, Rainer (mayo de 2002). "ciento dieciocho años del sistema de seguro de salud alemán: hay cualquier lecciones para los países de medianos y bajos ingresos?". Ciencias sociales y medicina. 54 (10): 1559 – 1587. doi:10.1016/S0277-9536 (01) 00137-X. PMID 12061488.
Busse, Reinhard; Riesberg, Annette (2004). "Alemania" (PDF). Sistemas de salud en transición. Copenhague: Oficina Regional de la OMS para Europa, Observatorio Europeo de sistemas de salud. 6 (9). ISSN 1020-9077. 8 de octubre, 2013.
Carrión, chico; James, Chris (enero de 2005). "seguro social de salud: principales factores que influyen en la transición hacia la cobertura universal" (PDF). Revista Internacional de Seguridad Social. 58 (1): 45 – 64. doi:10.1111/j.1468-246X.2005.00209.x. 8 de octubre, 2013.
Hassenteufel, Patrick; Palier, Bruno (diciembre de 2007). ¿"hacia los Estados de salud de neo-Bismarck? Comparación de las reformas del seguro de salud en sistemas de protección social de Bismarck" (PDF). Administración y política social. 41 (6): 574 – 596. doi:10.1111/j.1467-9515.2007.00573.x. 8 de octubre, 2013.
Verde, David; Irvine, Benedicto; Clarke, Emily; Bidgood, Elliot (23 de enero de 2013). "sistemas de salud: Alemania" (PDF). Londres: Civitas. 8 de octubre, 2013. - ^ https://www.who.int/Bulletin/Volumes/91/5/13-030513/en/
- ^ "cobertura de seguro de salud universal de 1,3 billones de personas: ¿Qué representa el éxito de China?". Política de salud. 119: 1145-1152. doi:10.1016/j.healthpol.2015.07.008.
- ^ https://www.Voanews.com/content/developing-countries-STRIVE-to-Provide-universal-Health-Care/1512058.html
- ^ https://www.worldbank.org/en/News/Feature/2013/02/14/universal-Healthcare-Latin-America
- ^ a b Bentes, Margarida; Dias, Carlos Matías; Sakellarides, Sakellarides; Bankauskaite, Vaida (2004). "sistemas de salud en transición: Portugal" (PDF). Copenhague: Oficina Regional para Europa en nombre del Observatorio Europeo de sistemas de salud y las políticas. 30 de agosto, 2006.
- ^ Médicos para un programa nacional de salud (2004). "los sistemas de salud internacionales". Chicago: Asociación de médicos para un programa nacional de salud. 7 de noviembre, 2006.
- ^ Chua, Kao-Ping (10 de febrero de 2006). "Pagador único 101" (PDF). Sterling, Virginia: Asociación de estudiante de medicina americano. Archivado de el original (PDF) en 24 de octubre de 2006. 7 de noviembre, 2006.
- ^ Glied, A. Jerez (marzo de 2008). "financiación de la atención de la salud, la eficiencia y equidad. Documento de trabajo 13881" (PDF). Cambridge, Massachusetts: La Oficina Nacional de investigación económica. 25 de marzo, 2008.
- ^ Tomasky, Michael (21 de marzo de 2010). "voto salud: Barack Obama pasa la reforma de la salud de los Estados Unidos por estrecho margen". Blog de Michael Tomasky. Londres: El guardián. 23 de marzo, 2010.
- ^ Roy, Avik. "Suiza - un estudio de caso en consumer driven health care". Forbes.
- ^ Varkevisser, Marco; van der Geest, Stéphanie (2002). "competencia entre las aseguradoras de salud sociales: un estudio de caso de Países Bajos, Bélgica y Alemania" (PDF). Investigación en salud gestión financiera. 7 (1): 65 – 84. 28 de noviembre, 2007.
- ^ Rothschild, Michael; Stiglitz, Joseph (noviembre de 1976). "equilibrio en mercados competitivos de seguros: un ensayo sobre la economía de la información imperfecta" (PDF). Diario trimestral de la economía. 90 (4): 629-649. doi:10.2307/1885326. JSTOR 1885326. 20 de marzo, 2007.
- ^ Belli, Paolo (marzo de 2001). "Cómo elección adversa afecta el mercado de seguros de salud. Policy Research Working Paper 2574" (PDF). Washington, D.C.: Banco Mundial. 20 de marzo, 2007.
- ^ solo-pagador, Merriam Webster diccionario
- ^ Organización Mundial de la salud (2008). "mecanismos de financiamiento de la salud: seguro médico privado". Ginebra: Organización Mundial de la salud. Archivado de el original en 09 de octubre de 2010. 11 de abril, 2012.
- ^ Bupa (2010). "personas: cubierta de la salud y la vida: salud seleccione 1: principales características de este plan de seguro médico: ¿Qué está cubierto? ¿Qué no cubre?". Londres: Bupa. Archivado de el original en 09 de abril de 2010. 11 de abril, 2010.
- ^ Centros de Medicare & Medicaid Services (2010). "La cobertura Medicare de diálisis renal y servicios de trasplante de riñón" (PDF). Baltimore: Centers for Medicare & Medicaid Services. 11 de abril, 2010.
- ^ Varshney, Vibha; Gupta, Alok; Pallavi, Aparna (30 de septiembre de 2012). "susto de la salud universal". A la tierra. Nueva Delhi: Sociedad para las comunicaciones ambientales. 25 de septiembre, 2012.
- ^ Oficina de auditoría nacional (01 de febrero de 2003). "comparaciones internacionales de la salud: un compendio de información publicada sobre sistemas de salud, la prestación de atención de la salud y el logro de la salud en 10 países". Londres: Oficina Nacional. 7 de noviembre, 2007.
- ^ Grosse-Tebbe, Susanne; Figueras, Josep (2004). "instantáneas de los sistemas de salud: la situación en 16 países en el verano de 2004" (PDF). Copenhague: Organización Mundial de la salud en nombre del Observatorio Europeo de las políticas y los sistemas de salud. Archivado de el original (PDF) en 26 de septiembre de 2007. 7 de noviembre, 2007.
Acoplamientos externos
| Campos comunes de Wikimedia tiene medios relacionados con Atención sanitaria universal. |
- Lograr la atención sanitaria Universal (Julio de 2011). MEDICCO revisión: Revista internacional de medicina y salud cubana 13 (3). número de tema: autores de 19 países en las dimensiones de los retos de proporcionar acceso universal a la salud.
- Catalizador de cambio: Los reforma costos del sistema de cobertura sanitaria Universal (15 de noviembre de 2010). Nueva York: La Fundación Rockefeller. Informe sobre la viabilidad de establecer los sistemas y las instituciones necesarias para perseguir UHC.
- Médicos para un programa nacional de salud Chicago: PNHP. Un grupo de médicos y profesionales de la salud que apoyan la reforma de pagador único.
- UHC adelante Washington, D.C.: Resultados para Instituto para el desarrollo. Portal sobre cobertura sanitaria universal.