Medicaid

Medicaid En Estados Unidos es un programa social de atención médica para familias e individuos con bajos ingresos y recursos. La Health Insurance Association of America Medicaid se describe como un "gobierno programa de seguro para personas de todas las edades, cuyos ingresos y recursos son insuficientes para pagar por el cuidado de la salud." (Planes de seguro médico de los Estados Unidos (HIAA), pág. 232). Medicaid es la mayor fuente de financiamiento para servicios médicos y de salud para las personas con bajos ingresos en los Estados Unidos. Es un supeditadas programa conjuntamente financiado por los gobiernos estatal y federales y administrado por los Estados,[1] con cada estado teniendo plena libertad para determinar quién es elegible para su puesta en práctica del programa. Los Estados no están obligados a participar en el programa, aunque todos lo hacen actualmente. Deben ser beneficiarios de Medicaid Ciudadanos estadounidenses o residentes legales permanentes y pueden incluir adultos de bajos ingresos, sus niños y personas con ciertos discapacidad. Solo la pobreza no necesariamente califica alguien para Medicaid.
El Protección del paciente y la ley de asistencia asequible expandido considerablemente tanto la elegibilidad para y fondos federales de Medicaid. Bajo la ley como está escrito, todos los ciudadanos estadounidenses y residentes legales con ingresos hasta 133% de la línea de pobreza, incluyendo los adultos sin hijos dependientes, que califica para la cobertura en cualquier estado que participaron en el programa de Medicaid. Sin embargo, la Corte Suprema de Estados Unidos gobernó en Federación Nacional de negocios independientes v. Sebelius que los Estados no tienen que aceptar esta expansión con el fin de continuar recibiendo previamente establecido niveles de financiación de Medicaid, y muchos Estados han optado por continuar con los niveles de financiamiento pre-ACA y los estándares de elegibilidad.
Contenido
- 1 Características
- 2 Elegibilidad y beneficios
- 3 Historia
- 4 En proceso
- 4.1 Controversia de restitución
- 5 Implementaciones de estado
- 6 Inscripción
- 7 Comparaciones con Medicare
- 8 Elegibilidad
- 8.1 Pobreza
- 8.2 Categorías
- 8.3 Cobertura y uso
- 8.4 Dental
- 8.5 VIH
- 8.6 Beneficiarios de seguridad de ingreso suplementarios
- 8.7 Activos
- 8.7.1 Cinco años "retroactivo"
- 9 Presupuesto
- 10 Beneficios para la salud pública
- 11 Véase también
- 12 Referencias
- 13 Lectura adicional
- 14 Enlaces externos
Características
A principios de la década de 1980, muchos Estados recibieron exenciones del gobierno federal para crear Medicaid managed care programas. Bajo atención médica administrada, los clientes de Medicaid están inscritos en un plan privado de salud, que recibe una prima mensual fija por el estado. El plan de salud es responsable de proveer para todos o la mayoría de necesidades de salud del beneficiario. Hoy en día, todos los Estados tenga cuidado administrado para dar cobertura a una proporción significativa de los afiliados de Medicaid. A partir de 2014, 26 Estados tienen contratos con MCO para proporcionar cuidados a largo plazo para las personas mayores y personas con discapacidades. Los Estados pagan una tarifa mensual per cápita por cada miembro de la MCO que brindan una atención integral y acepta el riesgo de reducir los costos totales.[2] En todo el país, aproximadamente el 60% de los inscritos están inscritos en planes de atención administrada.[3] Núcleo elegibilidad grupos de padres y niños pobres tienen más probabilidades de estar matriculado en la atención médica administrada, mientras que los grupos de ancianos y discapacitados elegibilidad más a menudo permanecen en tradicional"cargo por servicio"Medicaid.
Debido a los costos de nivel de servicio varían dependiendo de los cuidados y las necesidades de los inscritos, un costo promedio de persona es sólo una medida áspera del costo real de la atención. El costo anual de atención dependerá un estado a otro estado aprobó los beneficios de Medicaid, así como los costos de cuidados específicos del estado. 2008 coste medio por senior fue divulgada como $ 14.780, (además de Medicare), proporcionó una lista por el estado.[4] En 2010 Informe nacional para todas las edades, el per inscritos promedio costo se calculó en $ 5.563, y se proporciona un estado por estado y cobertura de edad por anuncio de ag de cobertura.[5]
Elegibilidad y beneficios
A partir de 2013, Medicaid es un programa diseñado para aquellas personas con bajos ingresos, pero un bajo ingreso no es el único requisito para inscribirse en el programa. La elegibilidad es categórico— es decir, a inscribirle debe ser un miembro de una categoría definida por la ley; algunas de estas categorías incluyen a niños de bajos recursos por debajo de una cierta edad, mujeres embarazadas, los padres de los niños elegibles para Medicaid que cumplen con ciertos requisitos de ingresos y personas mayores de bajos ingresos. Los detalles de cómo se define cada categoría varían de estado a estado.
Personas con discapacidad que no tienen un historial de trabajo y quienes reciben Seguridad de ingreso suplementario, o SSI, están inscritos en Medicaid como un mecanismo que les proporcionen seguro médico. Las personas con discapacidad, incluyendo enfermedad mental o discapacidad física, sordera o ceguera puede solicitar SSI. Sin embargo, para poder ser inscrito, los solicitantes deben probar que están deshabilitadas hasta el punto de ser incapaz de trabajar. En los últimos años, se produjo una liberalización sustancial en el ámbito de cada ingreso de incapacidad, que proporciona beneficios cuando una persona asegurada es incapaz de trabajar debido a enfermedad o lesión (HIA, pg.13).
Algunos Estados operan un programa conocido como el Programa de pago de seguro de salud Premium (HIPP). Este programa permite que un destinatario de Medicaid que tienen seguros de salud privados pagados por Medicaid. A partir de 2008 los Estados relativamente pocos tenían programas de asistencia premium y la inscripción era relativamente baja. Interés en este enfoque se mantuvo alta, sin embargo.[6]
Incluido en el programa de Seguridad Social bajo Medicaid son servicios dentales. Estos servicios dentales son un servicio opcional para los adultos mayores de 21; Sin embargo, este servicio es un requisito para aquellos elegibles para Medicaid y menores de 21.[7] Servicios mínimos incluyen el alivio del dolor, restauración de dientes y el mantenimiento de la salud dental. Periódicos y temprana detección, diagnóstico y tratamiento (EPSDT) es un programa obligatorio de Medicaid para niños que pretende centrarse en la prevención, diagnóstico precoz y tratamiento de condiciones médicas.[7] Exámenes orales no son necesarios para los receptores EPSDT y ellos no son suficientes como una derivación directa dental. Si se descubre una condición que requiere tratamiento durante un examen oral, el estado es responsable de cuidar de este servicio, sin importar si está cubierto en ese particular plan de Medicaid.[8]
Historia
| Cuidado de la salud en los Estados Unidos |
|---|
| Programas gubernamentales de salud |
|
| Cobertura de salud privada |
|
| Ley de reforma de salud |
|
| Reforma del estado nivel |
|
| Cobertura de salud municipal |
|
El Enmiendas de la seguridad social de 1965 creado Medicaid agregando Título XIX de la Ley de seguridad socialEt seq. 42 U.S.C. §§ 1396 Bajo el programa, el gobierno federal provee fondos a los Estados para que puedan proveer asistencia médica a los residentes que cumplen con ciertos requisitos de elegibilidad. El objetivo es ayudar a los Estados a proporcionar asistencia médica a los residentes cuyos ingresos y recursos son insuficientes para cubrir los costos de los servicios médicos necesarios. Medicaid sirve como fuente principal de la nación de cobertura de seguro de salud para poblaciones de bajos ingresos.
Los Estados no están obligados a participar. Los que lo hacen deben cumplir con las leyes federales de Medicaid bajo el cual cada Estado participante administra su propio programa de Medicaid, establece los estándares de elegibilidad, determina el alcance y el tipo de servicios cubrirá y establece la tarifa de pago. Beneficios varían de estado a estado, y porque alguien califica para Medicaid en un estado, no significa que calificará en otro.[9] Federal Centers for Medicare and Medicaid Services (CMS) supervisa los programas estatales y establece requisitos para los estándares de servicio de entrega, calidad, financiamiento y elegibilidad.
El Programa de reembolso de medicamentos de Medicaid y el Programa de pago de seguro de salud Premium (HIPP) fueron creados por el Omnibus Budget reconciliación Act de 1990 (OBRA-90). Este acto ha ayudado a agregar sección 1927 a la ley de Seguridad Social de 1935 que entró en vigor el 01 de enero de 1991. Este programa se formó debido a los costes que estaban pagando programas de Medicaid para medicamentos ambulatorios a precios descontados.[10]
El Acto de reconciliación del presupuesto Omnibus de 1993 (OBRA-93) modificó la sección 1927 de la ley que trajo cambios al programa de reembolso de Medicaid drogas[10] Además de que requieren los Estados para implementar un Recuperación de Medicaid del estado programa para demandar a la finca de fallecimientos por gastos médicos pagados por Medicaid.[11]
También hay un Cargo por servicio (servicio directo) programa se ofrece a las escuelas a lo largo de los Estados Unidos para el reembolso de los costos asociados con los servicios prestados a los estudiantes de educación especial. La ley federal exige que todos los niños con discapacidades en Estados Unidos reciban una "educación pública gratuita adecuada." Decisiones de la Corte Suprema de Estados Unidos y cambios posteriores en hacer ley federal claro que Medicaid debe pagar por servicios de siempre para Medicaid todos los niños discapacitados elegibles.
En proceso
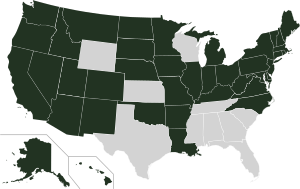
El Protección del paciente y la ley de asistencia asequible, aprobada en 2010, se han revisado y ampliado los requisitos de Medicaid a partir de 2014. Bajo la ley como está escrito, Estados que desean participar en el programa Medicaid ampliado estaría obligados a permitir que las personas con ingresos hasta 133% de la línea de pobreza para calificar para cobertura, incluyendo a los adultos sin hijos a cargo. El gobierno federal pagaría 100% del costo de la expansión de elegibilidad de Medicaid en 2014, 2015 y 2016; 95% en el año 2017, 94% en 2018, 93% en 2019 y 90% en 2020 y todos los años siguientes.[12]
Sin embargo, la Corte Suprema de justicia gobernó en NFIB v. Sebelius que esta disposición de la ACA es coercitiva, y que el Gobierno Federal debe permitir a los Estados a continuar en los niveles de pre-ACA de financiación y elegibilidad si eligieron. Varios Estados han optado por rechazar la cobertura de Medicaid ampliada prevista por la ley; sobre la mitad de personas no aseguradas de la nación viven en esos Estados. Incluyen Texas,[13] Florida,[13] Kansas,[13] Georgia,[13] Louisiana,[13] Alabama,[13] y Mississippi.[13] A partir del 24 de mayo de 2013 un número de Estados no había hecho las decisiones finales y las listas de los Estados que han optado por o estaban considerando la posibilidad de optar variadas,[14][15] Pero Alaska,[15] Idaho,[16] Dakota del sur,[16] Nebraska,[14] Iowa,[14] Wisconsin,[16] Indiana,[14] Pennsylvania,[16] Maine,[16] Carolina del norte,[16] Carolina del sur,[16] y Oklahoma[16] Parece que han decidido rechazar la cobertura ampliada.[16]
Como resultado de la sentencia del Tribunal Supremo, a partir 01 de enero de 2014, el gobierno federal pagará 100 por ciento del costo definido[17][18] de ciertos recién elegibles para adultos los beneficiarios de Medicaid en Estados "Medicaid expansión". Los recién matriculados, que ya estaban Medicare elegible desde 12/2013, estaría cubierto bajo el estado previo de 2014 / federal costo compartir reglas en todos los Estados. Los Estados no-expansión retendrá el programa como estaba ya en vigor antes de enero de 2014.
A partir de enero de 2014, confirmado abandonando Estados incluyen Alabama, Alaska, Florida, Georgia, Idaho, Kansas, Louisiana, Maine, Mississippi, Missouri, Montana, Nebraska, New Hampshire, Carolina del norte, Oklahoma, Carolina del sur, Dakota del sur, Tennessee, Texas, Utah, Virginia, Wisconsin y Wyoming. Estados optar en después de 2014 son Indiana y Pensilvania.[19]
Controversia de restitución
La disposición denominada "rescate", la provisión de activos-recuperación de Medicaid, fue promulgada en 1993 por el Congreso en respuesta al aumento de los costos administrativo de Medicaid. Los Estados se vieron obligados a tratar de recuperar los costos de las haciendas de los difuntos que utilizan el programa de cuidados a largo plazo, ya sea a través de enlaces colocados en casa de un individuo o reclamos sobre sus activos. Había también una opción para los Estados recuperar otros gastos de atención médica de rutina. La expansión de Medicaid bajo la Ley de asistencia asequible hizo más residentes elegibles para Medicaid. El gobierno estatal y federal a partir de febrero de 2014 no han aclarado las pautas de la restitución, provocando las quejas de los consumidores y grupos de defensa de la incertidumbre.[20]
Implementaciones de estado
Estados pueden agrupar juntos la administración de Medicaid con otros programas tales como el Programa de seguro médico para niños (CHIP), así que la misma organización que se encarga de Medicaid en un estado también puede gestionar los programas adicionales. También pueden existir programas separados en algunas localidades que son financiados por los Estados o sus subdivisiones políticas para proporcionar cobertura de salud para indigentes y menores de edad.
La participación estatal en Medicaid es voluntaria; Sin embargo, todos los Estados han participado desde 1982 cuando Arizona formó su Sistema de control de costos de salud de Arizona Programa (AHCCCS). En algunos Estados, Medicaid es subcontratado a compañías de seguros de salud privados, mientras que otros Estados pagan directamente a los proveedores (por ejemplo, médicos, clínicas y hospitales). Hay muchos servicios que pueden caer bajo Medicaid y algunos Estados apoyan más servicios que otros Estados. Los servicios prestados más cuidados intermedios para discapacitados mentales, medicamentos recetados y centro de enfermería cuidan por debajo de 21 años de edad. Al menos proporciona servicios incluyen institucional religioso (no-médico) salud, cuidado respiratorio para el ventilador dependiente y ritmo (cuidado de los ancianos inclusivo).[21]
Mayoría de los Estados administra Medicaid a través de sus propios programas. Algunos de esos programas son los siguientes:
- California: Medi-Cal
- Connecticut: HUSKY D
- Maine: Maincare
- Massachusetts: MassHealth
- Oregon: Plan de salud de Oregon
- Oklahoma: SoonerCare
- Tennessee: TennCare
- Washington Salud de Apple
- Wisconsin: BadgerCare
A partir de enero de 2012, se podrían obtener fondos de Medicaid o CHIP para ayudar a pagar las primas de asistencia sanitaria en Alabama, Alaska, Arizona, Colorado, Florida y Georgia a empleador.[22]
Inscripción
Según CMS, el programa de Medicaid proporciona servicios de salud a más de 46 millones de personas en 2001.[23][24] En 2002, los afiliados de Medicaid numeran 39,9 millones de estadounidenses, el mayor grupo de niños [25] (18,4 millones o 46 por ciento). Unos 43 millones de americanos fueron matriculados en 2004 (19,7 millones de ellos niños) con un costo total de $ 295 billones. En 2008, Medicaid proporciona cobertura de salud y servicios a aproximadamente 49 millones de niños de bajos ingresos, mujeres embarazadas, ancianos y personas con discapacidad. En 2009, los estadounidenses 62,9 millones estaban inscritos en Medicaid durante al menos un mes, con una matrícula promedio de 50,1 millones.[26] En California, alrededor del 23% de la población estaba inscrito en Medi-Cal durante al menos 1 mes en el 2009-10.[27]
Pagos de Medicaid asisten actualmente a casi el 60 por ciento de todos los residentes del hogar de ancianos y alrededor del 37 por ciento de los partos en los Estados Unidos. El gobierno federal paga en promedio 57 por ciento de los gastos de Medicaid.
Pérdida de ingresos y la cobertura del seguro médico durante la recesión de 2008-2009 resultó en un incremento sustancial en la inscripción de Medicaid en 2009. Nueve Estados de Estados Unidos mostraron un aumento en la matrícula del 15% o más, dando lugar a una fuerte presión sobre los presupuestos del estado.[28]
Comparaciones con Medicare
A diferencia de Medicaid, Medicare es un seguro social programa financiado a nivel federal[29] y se centra principalmente en la población adulta mayor. Como se indica en el sitio web de CMS,[30] Medicare es un seguro de salud programa para la gente de 65 años o más, la edad personas menores de 65 años con alguna discapacidad y personas de todas las edades con enfermedad renal en etapa terminal. El programa de Medicare provee una parte A de Medicare que cubre las facturas del hospital, parte B de Medicare que cubre el seguro médico y parte D de Medicare que cubre medicamentos recetados.
Medicaid es un programa que no es financiado exclusivamente a nivel federal. Los Estados proporcionan hasta la mitad de la financiación para el programa de Medicaid. En algunos Estados, los condados también aportar fondos. A diferencia del programa de derecho de Medicare, Medicaid es un supeditadas, basado en las necesidades bienestar social o protección social programa en lugar de un seguro social programa. Elegibilidad es determinada en gran medida por ingresos. El principal criterio de elegibilidad de Medicaid es ingresos limitados y los recursos financieros, un criterio que no desempeña ningún papel en la determinación de la cobertura de Medicare. Medicaid cubre una amplia gama de servicios de salud de Medicare. Algunas personas son elegibles para Medicaid y Medicare y son conocidas como Elegibles duales de Medicare.[31] En 2001, unos 6,5 millones de estadounidenses estaban inscritos en Medicare y Medicaid. En 2013, aproximadamente 9 millones de personas calificaron para Medicare y Medicaid.[32]
Elegibilidad
Medicaid es un programa conjunto federal y estatal que ofrece cobertura de salud o cobertura de hogar de ancianos a determinadas categorías de activos bajo personas, incluyendo niños, mujeres embarazadas, los padres de los niños elegibles, personas con discapacidad y personas mayores que necesitan atención de hogar de ancianos. Medicaid fue creado para ayudar a las personas de baja activos que caen en una de estas categorías de elegibilidad "pagar para algunas o todas sus facturas médicas".[33]
Hay dos tipos generales de cobertura de Medicaid. "Comunidad Medicaid" ayuda a las personas que tienen poco o ningún seguro médico. Hogar de ancianos cobertura de Medicaid paga todos los gastos de los hogares de ancianos para aquellos que son elegibles, excepto que el destinatario paga la mayor parte de sus ingresos para cubrir los costos de hogar de ancianos, suele mantener solamente $66,00 al mes para gastos que no sean el hogar de ancianos.
Mientras que el Congreso y los centros de Medicare y Medicaid (CMS) establecen las normas generales que Medicaid opera, cada Estado tiene su propio programa. Bajo ciertas circunstancias, un solicitante puede ser negado cobertura. Como resultado, las reglas de elegibilidad difieren considerablemente de un estado a otro, aunque todos los Estados deben seguir la misma estructura básica.
Pobreza
Tener activos limitados es uno de los principales requisitos para elegibilidad de Medicaid, pero la pobreza sola no cualifica personas para recibir beneficios de Medicaid, a menos que también caen en una de las categorías de elegibilidad definidos.[34] Según el sitio web CMS, "Medicaid no proporciona asistencia médica para todas las personas pobres. Incluso bajo las disposiciones más amplias del estatuto Federal (excepto para servicios de emergencia para ciertas personas), el programa de Medicaid no proporciona servicios de salud, incluso para las personas muy pobres, a menos que se encuentran en uno de los grupos designados elegibilidad."[34] En 2010, el Protección del paciente y la ley de asistencia asequible elegibilidad de Medicaid ampliada a partir de 2014; las personas con ingresos hasta 133% de la línea de pobreza califica para la cobertura, incluyendo a los adultos sin hijos a cargo.[35][36] Sin embargo, la Corte Suprema de Estados Unidos dictaminó que el Gobierno Federal debe hacer voluntaria la participación en el programa ampliado de Medicaid, y varios gobiernos estatales han declarado que no participarán.
Categorías
Hay un número de categorías de elegibilidad de Medicaid; dentro de cada categoría hay requisitos distintos de los ingresos que deben cumplirse. Estos otros requisitos incluyen, pero no se limitan a, activos, edad, embarazo, discapacidad, ceguera, ingresos y recursos y su estado como un ciudadano estadounidense o un inmigrante legalmente admitido.[37]
El Ley de reducción del déficit de 2005 requiere que cualquier persona que busca Medicaid para producir documentos para probar que él es un ciudadano de los Estados Unidos o extranjero residente. Se hace una excepción para Medicaid de emergencia donde se permiten los pagos para las embarazadas y discapacitados independientemente del estatus migratorio.[38][39] Reglas especiales existen para aquellos que viven en un hogar de ancianos y discapacitados a los niños que viven en el país. Un niño puede cubrirse bajo Medicaid si él o ella es un ciudadano estadounidense o residente permanente.
Un niño puede ser elegible para Medicaid independientemente del estado de elegibilidad de sus padres. Por lo tanto, un niño puede ser cubierto por Medicaid basado en su condición individual incluso si sus padres no son elegibles. Semejantemente, si un niño vive con alguien que no sea uno de los padres, él puede todavía ser elegible basado en su condición individual.[40]
Cobertura y uso
Un tercio de los niños y más de la mitad (59%) de niños de bajos recursos están asegurados a través de Medicaid o SCHIP. El seguro les proporciona acceso a la prevención y servicios primarios que se utilizan en una tasa mucho mayor que para los no asegurados, pero todavía por debajo de la utilización de la privada asegurada a pacientes. A partir de febrero de 2011, un récord de 90% de los niños tienen cobertura. Sin embargo, 8 millones de niños siguen sin seguro médico, incluyendo 5 millones que son elegibles para Medicaid y SCHIP Pero no se ha matriculado.[41]
Dental
Los niños inscritos en Medicaid tienen derecho bajo la ley individualmente a servicios odontológicos integrales preventivos y reparadoras, pero cuidado dental utilización para esta población es baja. Son muchas las razones para el uso bajo, pero la falta de proveedores dentales que participan en Medicaid es un factor clave.[42][43] Algunos dentistas participaren en Medicaid – menos de la mitad de todos los dentistas privados activos en algunas áreas.[44] Las tasas de reembolso bajo, formas complejas y onerosos requisitos administrativos son comúnmente citados por los dentistas como razones para no participar en Medicaid.[45][46] En el estado de Washington, un programa conocido como acceso al bebé y niño odontología (ABCD) ha ayudado a aumentar el acceso a los servicios dentales ofreciendo reembolsos mayores dentistas educación para la salud bucal y servicios preventivos y restaurativos para los niños.[47][48]
VIH
Medicaid proporciona la mayor parte del dinero federal gastado en salud para personas que viven con VIH/ SIDA hasta la implantación del Medicare Parte D cuando el costo de medicamentos recetados para los elegibles para Medicare y Medicaid desplazado a Medicare. A menos que alguna otra categoría de elegibilidad conocen a personas de bajos ingresos que son VIH-positivas, no son elegibles para asistencia de Medicaid, a menos que puede calificar bajo la categoría "disabled" para recibir asistencia de Medicaid — como, por ejemplo, si avanzan a SIDA (T-cell cuenta gotas por debajo de 200).[49] La política de elegibilidad de Medicaid contrasta con la Journal of the American Medical Association Directrices (JAMA) que recomiendan la terapia para los pacientes con recuentos de células T de 350 o menos, o en ciertos pacientes comienza en una célula T aún más la cuenta. Debido a los altos costos asociados con medicamentos anti-VIH, muchos pacientes no son capaces de comenzar antirretroviral tratamiento sin ayuda de Medicaid. Más de la mitad de personas que viven con SIDA en los Estados Unidos se estima que reciben pagos de Medicaid. Otros dos programas que proporcionan asistencia financiera a personas que viven con VIH/SIDA son las Incapacidad del seguro social (SSDI) y el Seguridad de ingreso suplementario.
Beneficiarios de seguridad de ingreso suplementarios
Una vez que alguien es aprobado como un beneficiario en el Seguridad de ingreso suplementario programa, automáticamente pueden ser elegibles para la cobertura de Medicaid (dependiendo de las leyes de ellos residen en el estado).
Activos
Tanto el gobierno federal y gobiernos estatales han realizado cambios en los requisitos de elegibilidad y restricciones sobre los años. El Ley de reducción del déficit de 2005 (DRA) había cambiado significativamente las normas que rigen el tratamiento de las transferencias de activos y los hogares de los residentes del hogar de ancianos.[50] La implementación de estos cambios procedió por cada estado en los próximos años y ahora se ha completado substancialmente.
Cinco años "retroactivo"
La DRA creó un "retroactivo período" de cinco años. Esto significa que ninguna transferencia sin valor justo de mercado (regalos de cualquier tipo) realizada por el solicitante de Medicaid durante los últimos cinco años es penalizable.
La pena se determina dividiendo el costo promedio mensual de cuidado de ancianos en el área o estado en la cantidad de activos dotados. Por lo tanto, si una persona había dotada de $60.000 y el costo mensual promedio de un hogar de ancianos $6.000, uno podría dividir $6000 $60.000 y subir con 10. 10 representa el número de meses que el solicitante no serían elegible para medicaid.
Se sumaron todas las transferencias realizadas durante el periodo retroactivo de cinco años, y el solicitante es penalizado basado en esa cantidad después de ya haber caído por debajo del límite de activos de Medicaid. Esto significa que después de caer por debajo del nivel de activos (límite de 2.000 $ en la mayoría de los Estados), el solicitante de Medicaid no serán elegible para un período de tiempo. El período de pena no comienza hasta que la persona es elegible para medicaid, pero para el regalo.[51]
Ancianos que regalo o transferencia de activos pueden quedar atrapados en la situación de no tener dinero, pero aún no siendo elegible para recibir Medicaid.
Presupuesto

A diferencia de Medicare, que es solamente un programa federal Medicaid es un programa conjunto federal y estatal. Cada Estado opera su propio sistema de Medicaid, pero este sistema debe cumplir con las pautas federales para el estado recibir fondos y donaciones.[53] La tasa correspondiente proporcionada a los Estados se determina mediante una fórmula que empareja federal (llamada Porcentajes de asistencia médica federal), que genera tasas de pago que varían de un estado a otro, dependiendo de cada estado del respectivo ingreso per cápita.[54] Los Estados más ricos sólo reciban a un partido federal del 50% mientras que los Estados más pobres reciben a un partido más grande.
Fondos de Medicaid se ha convertido en un problema presupuestario para muchos Estados en los últimos años, con los Estados, en promedio, 16,8% de los fondos generales del estado el gasto en el programa. Si se cuenta también el gasto del partido federal, el programa, toma en promedio, un 22% del presupuesto de cada estado.[55][56] Unos 43 millones de americanos fueron matriculados en 2004 (19,7 millones de ellos niños) con un costo total de $ 295 billones.[57] En 2008, Medicaid proporciona cobertura de salud y servicios a aproximadamente 49 millones de niños de bajos ingresos, mujeres embarazadas, ancianos y personas con discapacidad.[citación necesitada] Desembolsos federal Medicaid se estimaron en $ 204 billones en 2008.[58] En 2011, hubo hospitalizaciones 7,6 millones facturados a Medicaid, representando 15,6% (aproximadamente $ 60,2 billones) de los costos del hospital total agregada para pacientes hospitalizados en los Estados Unidos.[59] $ 8,000, el costo promedio por estancia facturado a Medicaid era $2.000 menos que el costo para todas las estancias promedio.[60]
Medicaid no paga beneficios a las personas directamente; Medicaid envía los pagos de beneficios a los proveedores de cuidado de la salud. En algunos Estados los beneficiarios de Medicaid deben pagar una pequeña cuota (copago) por servicios médicos.[37] Medicaid está limitada por la ley federal para la cobertura de "servicios médicamente necesarios".[61]
Pagos de Medicaid asisten actualmente a casi el 60 por ciento de todos los residentes del hogar de ancianos y alrededor del 37 por ciento de los partos en los Estados Unidos. El gobierno federal paga en promedio 57 por ciento de los gastos de Medicaid.
El 25 de noviembre de 2008, se aprobó una nueva norma federal que permite a los Estados a cobrar las primas y copagos más altos a los participantes de Medicaid.[62] Esta norma permitirá a los Estados a tomar en mayores ingresos, limitando las pérdidas financieras asociadas con el programa. Estimaciones figura que Estados ahorrará $ 1,1 billones, mientras que el gobierno federal permitirá ahorrar casi $ 1,4 billones. Sin embargo, esto significa que la carga de responsabilidad financiera se colocarán en Medicaid 13 millones los destinatarios que se enfrentarán a un $ 1,3 billones aumentan de copagos más de 5 años.[63] La mayor preocupación es que esta regla creará un desincentivo para personas de bajos recursos a buscar atención médica. Es posible que esto obligará a sólo los participantes más enfermos a pagar las primas de aumentada y no está claro qué efectos a largo plazo esto tendrá en el programa.
Beneficios para la salud pública
Un papel de 2011 por el Massachusetts Institute of Technology y la Harvard School of Public Health, "Oregon seguro médico experimento: evidencia desde el primer año," use decisión 2008 de Oregon para sostener una lotería al azar para la provisión de seguro de Medicaid para medir el impacto de los seguros de salud y el bienestar de un individuo. El estudio examinó los resultados de las 10.000 personas de bajos ingresos elegibles para Medicare que fueron elegidos por este sistema al azar, que ayudó a eliminar posibles sesgos en los datos producidos. Los autores del estudio advierten que la muestra de estudio es relativamente pequeña y que "las estimaciones por lo tanto son difíciles de extrapolar a los probables efectos de mucho más grandes expansiones de seguro de salud, en la que bien puede haber respuestas de lado de la oferta del sector salud". Sin embargo, los hallazgos del estudio evidencia que: 1) uso del Hospital aumentado un 30% para los seguros, con la longitud del hospital sigue aumentando un 30% y el número de los procedimientos de aumento en un 45% de la población con seguro; 2) los clientes de Medicaid demostraron más probables que busque cuidados preventivos. Las mujeres eran 60% más probabilidad de tener mamogramas y destinatarios generales 20% más propensos a tener su colesterol comprobado; 3) en términos de los resultados de salud autoinformado, tener un seguro estaba asociado con una mayor probabilidad de informar la salud como "buena", "muy bien", o "excelente" — en general, aproximadamente el 25% superior a la media; 4) con seguro eran aproximadamente un 10% menos propensos a reportar un diagnóstico de depresión.[64]
Véase también
- Centro de innovación de Medicaid y Medicare
- Medicaid managed care
- Programa de seguro de salud infantil del estado (SCHIP/CHIP)
- Ley Nacional de salud de Estados Unidos
- Seguro de salud en los Estados Unidos
- Experimento de salud Medicaid de Oregon
- Programa de manejo de casos mayor atención primaria
| Estado | Programa de Medicaid |
|---|---|
| California | Medi-Cal |
| Maine | programa "Maincare" |
| Minnesota | MinnesotaCare |
| Wisconsin | BadgerCare |
| Massachusetts | MassHealth |
Referencias
- ^ Información General de Medicaid desde el Centers for Medicare and Medicaid Services Sitio web (CMS)
- ^ "Turno de atención médica administrada para limitar los costos de atención a largo plazo de Medicaid de Estados". Agency for Healthcare Research and Quality. 09 de abril de 2014. 14 de abril de 2014.
- ^ Resumen
- ^ https://wiki.answers.com/Q/What_is_the_cost_per_person_annually_for_medicaid?#Slide= 1
- ^ https://KFF.org/Medicaid/State-Indicator/Medicaid-Payments-per-Enrollee/
- ^ Joan Alker, "Elegir Premium AssistanceH: ¿qué nos dice la experiencia de estado?," El Kaiser Family Foundation2008
- ^ a b Resumen de cobertura Dental de Medicaid
- ^ CMS.hhs.gov
- ^ Administración del Seguro Social de Estados Unidos, oficina de jubilación e incapacidad política, suplemento estadístico anual, 2011; https://www.ssa.gov/policy/docs/statcomps/Supplement/2011/Medicaid.html, obtenido el 19 de octubre de 2012.
- ^ a b Resumen
- ^ "Recuperación Medicaid del estado", "servicios Estados Unidos Departamento de salud y humanos", abril de 2005
- ^ Oficina de prensa de HHS (29 de marzo de 2013). "HHS finaliza la regla garantizando el 100 por ciento la financiación para nuevos beneficiarios de Medicaid". Washington, D.C.: Departamento de salud y servicios humanos. 23 de abril de 2013. "el 01 de enero de 2014, el gobierno federal pagará 100 por ciento del costo definido de ciertos beneficiarios de Medicaid para adultos recién elegibles eficaz. Estos pagos serán vigentes hasta 2016, progresivamente hasta un permanente 90 por ciento de coincidencia de tasa para el año 2020".
Centers for Medicare & Medicaid Services (02 de abril de 2013). "Programa de Medicaid: aumentó cambios porcentuales asistencia médica federal bajo el Affordable Care Act de 2010: regla Final". Registro Federal 78 (63): 19917 – 19947. "(A) 100 por ciento, por trimestres del calendario en años calendario (CYs) 2014 hasta 2016; (B) 95 por ciento, por trimestres del calendario en CY 2017; (C) 94 por ciento, por trimestres del calendario en CY 2018; (D) 93 por ciento, por trimestres calendario en CY 2019;(E) 90 por ciento, por trimestres calendario en 2020 CY y años calendario todo subsecuentes". - ^ a b c d e f g Roberto pera (24 de mayo de 2013). "Las políticas de los Estados de salud excluyen algunos de los más pobres". El New York Times. 25 de mayo de 2013. "En la mayoría de los casos [Sandy Praeger, Comisionado de seguros de Kansas] dijo, los adultos con ingresos del 32 por ciento al 100 por ciento del nivel de pobreza ($6.250 a $19.530 para una familia de tres)" no tendrá ayuda.""
- ^ a b c d Sarah Kliff (05 de mayo de 2013). "Florida rechaza ampliación de Medicaid, hojas 1 millón de asegurados". El Washington Post. 24 de mayo de 2013.
- ^ a b "© Avalere Health LLC a la fecha, 20 Estados y DC planean expandir la elegibilidad para Medicaid, 14 no se ampliará, y el resto está indeciso". AvalereHealth.Net. 02 de mayo de 2013. 24 de mayo de 2013. "© Avalere Health LLC a la fecha, 20 Estados y DC planean expandir la elegibilidad para Medicaid, 14 no se ampliará, y el resto está indeciso"
- ^ a b c d e f g h i "Donde cada estado se encuentra en expansión de Medicaid de ACA: un Resumen de lo que ha dicho liderazgo de cada estado sobre sus planes de Medicaid". The Advisory Board Company. 24 de mayo de 2013. 24 de mayo de 2013.
- ^ https://www.hhs.gov/News/Press/2013pres/03/20130329a.html
- ^ https://www.cbpp.org/cms/?FA=View&ID=3801
- ^ https://KFF.org/Health-Reform/State-Indicator/State-activity-around-Expanding-Medicaid-under-the-Affordable-Care-Act/
- ^ "Activos de algunos pacientes Illinois Medicaid en riesgo". chicagotribune.com. 05 de febrero de 2014. Retrieved 04 de agosto de 2014.
- ^ Dáil, Paula vW. (2012). Las mujeres y la pobreza en Estados Unidos del siglo XXI. NC, Estados Unidos: McFarland. p. 137. ISBN978-0-7864-4903-3.
- ^ "Medicaid y el programa de seguro médico para niños (CHIP) ofrecen cobertura de salud gratis o de bajo costo a los niños y las familias". Beneficia a Estados Unidos de la mano de obra/empleado del Departamento de administración de la seguridad.
- ^ CMS, Medicaid y Medicare resúmenes
- ^ CMS, Información General de Medicaid
- ^ CMS. "Un perfil de Medicaid: Chartbook 2000". 31 de marzo de 2012.
- ^ https://www.cms.gov/Research-Statistics-Data-and-Systems/Research/ActuarialStudies/downloads/MedicaidReport2010.pdf
- ^ Programa de Medi-Cal totales de matriculación para el año Fiscal 2009-10, Servicios de Departamento de salud de California Investigación y estudios analíticos sección, junio de 2011
- ^ "Recesión muchos a Medicaid llevó el año pasado" artículo de Kevin Sack en El New York Times Visitado el 30 de septiembre de 2010, 01 de octubre de 2010
- ^ Medicare.gov - cuidados a largo plazo
- ^ Resumen
- ^ Resumen
- ^ "Programa de Estado – Federal proporciona pagos per cápita a planes los sirviendo a elegibles para Medicare y Medicaid, llevando a mejor acceso a atención y menos Hospital y hogar de ancianos uso". Agency for Healthcare Research and Quality. 03 de julio de 2013. 05 de julio de 2013.
- ^ "Los requisitos de Medicaid: Resumen," desde el Centers for Medicare and Medicaid Services Sitio web (CMS)
- ^ a b Visión general - ¿qué no es cubiertosDepartamento de salud y servicios humanos
- ^ Galewitz, Phil (26 de marzo de 2010). "Guía de los consumidores a la reforma de la salud". Noticias de salud Kaiser.
- ^ "5 claves cosas para recordar acerca de reforma de salud". CNN. 25 de marzo de 2010. 21 de mayo de 2010.
- ^ a b Resumen
- ^ "Embarazadas inmigrantes ilegales abrumadora Medicaid de emergencia". NewsMax.com. 05 de octubre de 2011.
- ^ "Salud para los residentes de Wisconsin". Wisconsin Department of Health and Family Services. 05 de octubre de 2011.
- ^ CMS.hhs.gov
- ^ KFF.org
- ^ CDHP.org
- ^ Oficina de Contabilidad General de Estados Unidos. Factores que contribuyen a un escaso uso de servicios odontológicos por poblaciones de bajos ingresos. Washington, DC: Oficina de Contabilidad General de Estados Unidos. 2000.
- ^ Participación de los dentistas Gehshan S, Hauck P y escalas J. aumento en Medicaid y SCHIP. Washington, DC: Conferencia Nacional de legislaturas estatales. 2001. Ecom.NCSL.org
- ^ Edelstein B. barreras a la atención Dental de Medicaid. Washington, DC: Proyecto de Salud Dental de los niños. 2000. CDHP.org
- ^ JC D Krol y lobo. Los médicos y los dentistas actitudes Medicaid y Medicaid pacientes: revisión de la literatura. La Universidad de Columbia. 2009.
- ^ "Programa estatal integral combina formación y mayores reembolsos para los proveedores de divulgación y educación para las familias, mejorar el acceso a la atención Dental para niños de bajos recursos". Agency for Healthcare Research and Quality. 27 de febrero de 2013. 13 de mayo de 2013.
- ^ "Formación y reembolso de Medicaid permite a los proveedores de atención primaria ofrecer Cuidado Dental preventivo en las visitas del niño sano, mejorar el acceso de niños de bajos recursos". Agency for Healthcare Research and Quality. 17 de julio de 2013. 01 de agosto de 2013.
- ^ "Medicaid y VIH/SIDA," Kaiser Family Foundation, hoja informativa, KKF.org
- ^ CMS.hhs.gov
- ^ 42 U.S.C. 1396 p
- ^ Las perspectivas a largo plazo para gastos de cuidado de la salud. Figura 2. Oficina de presupuesto del Congreso.
- ^ Puerto Rico se considera un "estado" para propósitos de Medicaid. ID. § 1301(a)(1).
- ^ Www.ssa.govLa ley la Seguridad Social. Título IX, 1101(a)(8)(B) seg.
- ^ Microsoft Word - Final texto.doc
- ^ "Medicaid y los presupuestos estatales: mirando a los hechos"Georgetown University Center for Children and Families, mayo de 2008.
- ^ "Fundamentos de la política: Introducción al Medicaid".
- ^ "El presupuesto del gobierno de Estados Unidos, FY 2008"Departamento de salud y servicios humanos, 2008.
- ^ Torio CM, Andrews RM. nacional hospitalaria costos: Las condiciones más caras por cuenta del ordenante, 2011. HCUP estadística breve #160. Agency for Healthcare Research and Quality, Rockville, MD. Agosto de 2013. [1]
- ^ Pfuntner A, Wier LM, C. Steiner (diciembre de 2013). "Los costos para estadías en el Hospital en los Estados Unidos, 2011".. HCUP estadística breve #168. Rockville, MD: Agency for Healthcare Research and Quality.
- ^ Peter W. Adler. ¿Es lícito usar Medicaid para pagar por la circuncisión? 19 ley J Med 335-353 (2011). PMID 22320007.
- ^ búsqueda: 42 CFR partes 447 y 457
- ^ Pera, Robert (27 de noviembre de 2008). "Nuevas reglas de Medicaid permitan a los Estados establecer primas y copagos más altos". El New York Times.
- ^ "Experimento de seguro de salud de Oregon: evidencia desde el primer año". Resource.org del periodista.
Lectura adicional
- Comité de medios y arbitrios, de la casa "2004 verde libro - Resumen del programa Medicaid"Estados Unidos cámara de representantes, 2004.
Enlaces externos
- Sitio web de CMS.
- Información de Medicaid
- Información sobre la salud de los consumidores
- Información sobre el seguro para los consumidores
- Información de Medicaid
- Alianza de asistencia sanitaria
- Tendencias en Medicaid, octubre de 2006. Papel de la oficina del Secretario Asistente de personal para la planificación y evaluación (ASPE), Departamento de salud y servicios humanos de Estados Unidos
- Informes de lectura Congressional Research Service (CRS) con respecto a Medicaid
- "La investigación Medicaid" y "Medicaid cartilla" de Georgetown University Center for Children and Families.
- Kaiser Family Foundation -Importantes recursos de Medicaid, incluyendo los requisitos de elegibilidad federal, beneficios, financiamiento y administración.
- "El papel de Medicaid en las economías estatales: una mirada a la investigación," Kaiser Family FoundationAbril de 2004
- Datos de salud estatales Datos sobre el gasto en salud, utilización y cobertura de seguro, incluyendo detalles de la amplia información de Medicaid.
- Cobertura por estado -Información sobre cobertura de salud del estado, incluyendo Medicaid, por la Fundación Robert Wood Johnson & AcademyHealth.
- Medicaid información de Familias de los E.e.u.u.
- Medicaid Reform - lo básico desde la Fundación del siglo
- Asociación Nacional de directores estatales de Medicaid Organización que representa a los ejecutivos de los programas de Medicaid estatales.
- Ranking de los programas estatales de Medicaid por elegibilidad, alcance de los servicios, calidad de servicio y reembolso de Public Citizen. 2007.
- Centro de estrategias de atención de la salud, CHC Amplia biblioteca de herramientas, informes y reportes desarrollados para ayudar a las agencias estatales, los planes de salud y las autoridades mejorar la calidad y la rentabilidad de Medicaid.
|
||||||||||||||||||||||