Tuberculosis resistente a múltiples fármacos
| Tuberculosis de resistencia a múltiples fármacos | |
|---|---|
 |
|
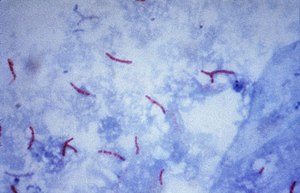
| Visto por microscopio de la bacteria de la tuberculosis de Mycobacterium | |
| Clasificación y recursos externos | |
| ICD-10 | Z16.24 |
| Malla | D018088 |
Tuberculosis resistente a múltiples fármacos (MDR-TB) es una forma de tuberculosis Infección (TB) causada por bacterias que son resistente a la al tratamiento con al menos dos de los más poderosos primera línea medicamentos anti-TB (drogas), isoniacida y rifampin. Algunas formas de tuberculosis son resistentes a segunda línea medicamentos y llaman (TB extensivamente resistente a drogasTB-XDR).[1]
La tuberculosis es causada por infección con la bacteria Tuberculosis de la micobacteria. Casi uno de cada cuatro personas en el mundo están infectadas con la bacteria de la tuberculosis.[1] Sólo cuando las bacterias se convierten en activas gente enferma con tuberculosis. Las bacterias se convierten en activas como consecuencia de todo lo que puede reducir la persona inmunidad, como el VIH, avanzando la edad, diabetes u otras enfermedades immunocompromising. TB que generalmente puede ser tratada con un curso de cuatro estándar, o primera línea, drogas anti-TB (es decir, isoniacida, rifampin y cualquier fluoroquinolona).[2]
Sin embargo, empezando con el primer antibiótico tratamiento de tuberculosis en 1943, algunas cepas de la bacteria de la tuberculosis desarrollaron resistencia a los fármacos estándar a través de cambios genéticos (véase mecanismos de.)[2][3]4] Este proceso se acelera si se utilizan tratamientos inadecuados o incorrectos, hacia el desarrollo y la propagación de la TB multirresistente (MDR-TB). Tratamiento incorrecto o inadecuado puede ser debido al uso de los medicamentos equivocados, utilización de sola medicación (el tratamiento estándar es por lo menos dos medicamentos), no tomar medicamentos constantemente o durante el período de tratamiento completo (se requiere tratamiento durante varios meses).[5]6][7] Tratamiento de la MDR-TB requiere medicamentos de segunda línea (es decir, fluoroquinolonas, aminoglucósidosy otros), que en general son menos eficaces, más tóxicos y mucho más caros que los medicamentos de primera línea.[5] Si estos fármacos de segunda línea son prescritos o tomados incorrectamente, más resistencia puede desarrollarse hacia la TB-XDR.
Las cepas resistentes de la tuberculosis ya están presentes en la población, para que MDR-TB puede ser directamente transmitido de una persona infectada a una persona no infectada. En este caso una persona previamente no tratada presenta un nuevo caso de TB-MDR. Esto se conoce como MDR-TB primaria y es responsable de hasta el 75% de los casos.[8] TB-MDR adquirida se desarrolla cuando una persona con una cepa no resistente de la tuberculosis es tratada inadecuadamente, resultando en el desarrollo de resistencia a los antibióticos en las bacterias de TB infectándolos. Estas personas a su vez pueden infectar a otras personas con TB-MDR.4][5]
MDR-TB causó un estimado 480.000 nuevos casos de tuberculosis y 250.000 muertes en el año 2015. MDR-TB representa el 3.3% de los nuevos casos de TB en todo el mundo. Formas resistentes de bacterias de la TB, TB-MDR o tuberculosis resistente a rifampicina, causa 3,9% de nuevos casos de tuberculosis y 21% de los tratan previamente casos de tuberculosis.[1] Todo el mundo, mayoría de los casos MDR-TB se producen en América del sur, África del sur, India, China y la ex Unión Soviética.[9]
Tratamiento de TB-MR requiere el tratamiento con medicamentos de segunda línea, generalmente cuatro o más fármacos antituberculosos durante un mínimo de 6 meses y posiblemente extender por 18 – 24 meses si se ha detectado resistencia a rifampicina en la cepa específica de la tuberculosis con la que el paciente ha sido infectado.6] Condiciones programa ideal, las tasas de curación de la TB-MR pueden acercarse a 70%.6]
Contenido
- 1 Mecanismo de resistencia a los medicamentos
- 2 TB resistente a los medicamentos
- 3 Prevención
- 3.1 DOTS-Plus
- 4 Tratamiento
- 5 Epidemiología
- 5.1 Prisiones rusas
- 5.1.1 Factores que contribuyen a
- 5.1.2 Impactos de la política
- 5.1 Prisiones rusas
- 6 Ver también
- 7 Referencias
- 8 Enlaces externos
Mecanismo de resistencia a los medicamentos
La bacteria de la tuberculosis tiene defensas naturales contra algunas drogas y puede adquirir resistencia a los medicamentos a través de mutaciones genéticas. Las bacterias no tienen la capacidad de transferir genes de resistencia entre organismos a través de plásmidos (ver a transferencia horizontal). Algunos mecanismos de resistencia a los fármacos incluyen:
- Pared celular: La pared celular de M. tuberculosis (TB) contiene complejo lípido moléculas que actúan como una barrera para detener las drogas entren en la célula.
- Modificación de la droga y hacer inactivo enzimas:: Los códigos del genoma de TB para enzimas (proteínas) que inactivan las moléculas de la droga. Estas enzimas generalmente fosforilan, acetylate o adenilato compuestos de la droga.
- Eflujo de drogas sistemas: TB la celda contiene sistemas moleculares que activa las moléculas de droga fuera de la célula.
- Mutaciones: Mutaciones espontáneas en el genoma de TB pueden alterar las proteínas que son el blanco de las drogas, haciendo que las bacterias resistentes a los fármacos.[10]
Un ejemplo es una mutación en el rpoB gen, que codifica la subunidad beta de la ARN polimerasa de las bacterias. No tuberculosis, rifampicina se une a la subunidad beta de la ARN polimerasa y perturbar la elongación de la transcripción. Mutación en el rpoB gene cambia la secuencia de aminoácidos y la eventual conformación de la subunidad beta. En este caso rifampicina no puede enlazar o prevenir la transcripción, y la bacteria es resistente.
Otras mutaciones hacen la bacteria resistente a otros medicamentos. Por ejemplo, hay muchas mutaciones que confieren resistencia a la isoniazida (INH), incluyendo en los genes katG, inhA, ahpC y otros. Reemplazos del aminoácido en el sitio de unión de NADH de InhA aparentemente causar resistencia INH por prevención de la inhibición de la biosíntesis de ácidos micólicos, que utiliza la bacteria en su pared celular. Las mutaciones en el katG gene de hacer que la enzima peroxidasa de catalasa capaces de convertir el INH en su forma biológicamente activa. Por lo tanto, INH es ineficaz y la bacteria es resistente.[11][12]
TB resistente a los medicamentos
MDR-TB puede convertirse en resistente a los principales segunda línea Grupos de la droga de TB: fluoroquinolonas (moxifloxacina, ofloxacin) e inyectables aminoglucósido o (drogas) polipéptidoamikacina, capreomicina, kanamicina). Cuando la TB-MDR es resistente a la droga al menos una de cada grupo, se clasifica como tuberculosis extensivamente resistente a drogas (XDR-TB).[5]
En un estudio de pacientes con tuberculosis multirresistente desde 2005 a 2008 en varios países, 43.7% tenían resistencia a por lo menos un medicamento de segunda línea.[13] Alrededor del 9% de casos de MDR-TB es clasificada como tuberculosis y resistente a un medicamento de ambas clases.[1]14]
En los últimos 10 años han surgido cepas de TB en Italia, Irán, India y Sudáfrica que son resistentes a la TB de primera y segunda línea disponibles medicamentos, clasifica como tuberculosis totalmente resistente a los medicamentos, aunque hay cierta controversia sobre este término.[15]16][17] Incrementar los niveles de resistencia en cepas de TB amenazan con complicar los enfoques de salud pública mundial actual control de la tuberculosis. Se están desarrollando nuevos medicamentos para tratar formas extensivamente resistentes pero importantes mejoras en la detección, diagnóstico, y tratamiento será necesario.16]
Prevención
Hay varias maneras de esa resistencia a los medicamentos para la tuberculosis y resistencia a los medicamentos en general, se puede prevenir:[18][19]
- Diagnóstico rápido y tratamiento de la tuberculosis: uno de los mayores factores de riesgo para tuberculosis es problemas en el tratamiento y diagnóstico, especialmente en los países en desarrollo. Si TB es identificada y se trata pronto, puede evitarse la resistencia a los medicamentos.
- Finalización del tratamiento: tratamiento previo de tuberculosis es un indicador de TB. Si el paciente no finaliza su tratamiento con antibióticos, o si el médico no prescribe el régimen antibiótico adecuado, puede desarrollar resistencia. También, medicamentos que son de mala calidad o menos en cantidad, especialmente en los países en desarrollo, contribuyan a la TB MDR.
- Pacientes con VIH/SIDA deben ser identificados y diagnosticados tan pronto como sea posible. Carecen de la inmunidad para combatir la infección de TB y están en gran riesgo de desarrollar resistencia a los medicamentos.
- Identificar los contactos que podrían haber contraído TB: es decir, miembros de la familia, personas en contacto cercano, etcetera.
- Investigación: Mucha investigación y financiación es necesario en el diagnóstico, prevención y tratamiento de TB y TB MDR.
"quienes se oponen a un tratamiento de la tuberculosis universal, razonamiento a partir de las nociones equivocadas de rentabilidad, no reconocen que la MDRTB no es una enfermedad de los pobres en lugares distantes. La enfermedad es infecciosa y aéreas. Tratamiento de sólo un grupo de pacientes parece barato a corto ejecute, pero resultará desastrosa para todos en el largo plazo. "-Paul Farmer 20]
DOTS-Plus
Basado en la comunidad los programas tales como DOTS-Plus, MDR-TB-especializada tratamiento utilizando el popular Observado directamente terapia – curso corto Iniciativa (puntos), han demostrado un éxito considerable en el tratamiento de la MDR-TB en algunas partes del mundo. En estos locales, estos programas han demostrado para ser una buena opción para el tratamiento adecuado de la MDR-TB en áreas pobres y rurales. Ha sido un ejemplo exitoso en Lima, Perú, donde el programa ha visto las tasas de curación de más del 80%.[21]
Sin embargo, los médicos TB[¿Quién?] han expresado su preocupación en el programa de puntos en el República de Georgia porque está anclado en un hallazgo pasivo de casos. Esto significa que el sistema depende de pacientes a los proveedores de atención médica, sin la realización de exámenes obligatorios. Como antropólogos médicos como Erin Koch, esta forma de implementación no adapta a todas las estructuras culturales. Instan a que el protocolo puntos reformarse constantemente en el contexto de las prácticas locales, las formas de conocimiento y de la vida diaria.[22]
Erin Koch ha utilizado Paul Farmerdel concepto de violencia "estructural" como una perspectiva para comprender cómo "instituciones, medio ambiente, pobreza y poder reproducir, solidifican y naturalizan la distribución desigual de la enfermedad y acceso a los recursos". También ha estudiado la eficacia del protocolo puntos en la enfermedad de la tuberculosis generalizada en el sistema penitenciario georgiano.[23] A diferencia de los puntos pasivo casos utilizados para el georgiano general público, la vigilancia de varios niveles en el sistema penitenciario ha demostrado ser más exitosa en la reducción de la propagación de la tuberculosis mientras que aumenta las tasas de curación.[citación necesitada]
Koch observa críticamente que porque los puntos del Protocolo tiene como objetivo cambiar el comportamiento del individuo sin abordar la necesidad de cambiar los contextos institucionales, políticos y económicos, ciertas limitaciones surgen, como la tuberculosis MDR.[citación necesitada]
Paul Farmer cree que puntos deben ser la piedra angular del control de la tuberculosis en el mundo.[citación necesitada]
Tratamiento
|
|
En esta sección contiene instrucciones, consejos o cómo-a contenido. (Marzo de 2013) |
Generalmente, tuberculosis multirresistente puede curarse con tratamientos largos de fármacos de segunda línea, pero estos son más caros que primera línea drogas y tienen más efectos adversos.[24] El tratamiento y el pronóstico de la MDR-TB son mucho más similares a los de cáncer que a los de la infección. MDR-TB tiene una tasa de mortalidad de hasta un 80%, que depende de varios factores, entre ellos
- Cuántos medicamentos el organismo es resistente a (cuanto menos mejor)
- Cuántos medicamentos el paciente recibe (pacientes tratados con cinco o más medicamentos no mejor)
- Si se administra un medicamento inyectable o no (debe ser dado para los tres primeros meses al menos)
- Los conocimientos y la experiencia del médico responsable
- Como cooperativa el paciente está con tratamiento (el tratamiento es arduo y largo y requiere persistencia y la determinación por parte del paciente)
- Si el paciente es VIH positivo o no (coinfección VIH está asociado con un aumento de la mortalidad).
La mayoría de los pacientes que sufren de tuberculosis resistente a múltiples fármacos no recibe tratamiento, como se encuentran en los países subdesarrollados o en la pobreza. Negación de tratamiento sigue siendo un tema difícil de los derechos humanos, como el alto costo de los medicamentos de segunda línea a menudo impide que aquellos que no pueden pagar la terapia.[25]
Un estudio de estrategias costo-efectivas para el control de la tuberculosis admite tres grandes políticas. En primer lugar, el tratamiento de casos bacilíferos en los programas de puntos debe ser la base de cualquier estrategia de control de tuberculosis y debe ser una práctica básica para todos los programas de control. En segundo lugar, hay un caso económico de gran alcance para el tratamiento de casos de citología negativa y extrapulmonar en los programas de puntos junto con el tratamiento de casos de citología negativa y extrapulmonar en programas de puntos
|
|
Este artículo Quizás confuso o poco claro a los lectores. (Septiembre de 2014) (Aprender cómo y cuándo quitar este mensaje de plantilla) |
como nuevo que controlan el enfoque de "Alto a la tuberculosis" y el segundo plan para la tuberculosis. Por último, pero no menos importante, el estudio demuestra que aumento significativo de todas las intervenciones se necesita en los próximos 10 años si el objetivo de desarrollo del Milenio y objetivos relacionados para el control de la tuberculosis deben ser alcanzadas. Si puede mejorarse la tasa de detección de casos, Esto garantizará que las personas que accedan a las instalaciones de tratamiento están cubiertas y que la cobertura se distribuye ampliamente a quienes ahora no tienen acceso.[26]
En general, cursos de tratamiento se miden en meses a años; MDR-TB puede requerir cirugía, y las tasas de mortalidad siguen siendo altas a pesar de tratamiento óptimo. Sin embargo, buenos resultados para los pacientes son todavía posibles.[27]
El tratamiento de la MDR-TB debe realizarse por médicos experimentados en el tratamiento de la MDR-TB. Mortalidad y morbilidad en los pacientes tratados en centros no especializados son significativamente mayores a los de pacientes tratados en centros especializados. Tratamiento de la MDR-TB se debe hacer sobre la base de pruebas de sensibilidad: es imposible tratar a tales pacientes sin esta información. En el tratamiento de un paciente con sospecha de MDR-TB, pendiente el resultado de laboratorio prueba de la sensibilidad, el paciente debe comenzar en SHREZ (Estreptomicina+Isonicotinyl hidracina+Rifampicina+Etambutol+Pirazinamida)+moxifloxacina+cicloserina. Hay evidencia de que terapia anterior con un medicamento por más de un mes se asocia con menor eficacia de esa droga independientemente de en vitro pruebas que indica susceptibilidad.[28] Por lo tanto, es esencial un conocimiento detallado de la historia del tratamiento de cada paciente. Además de los riesgos obvios (es decir, exposición conocida a un paciente con MDR-TB), factores de riesgo para MDR-TB incluyen la infección por VIH, encarcelamiento anterior, no tratamiento de la tuberculosis, no responden al tratamiento estándar de TB y recaen tratamiento estándar de TB.
Una sonda de genes para rpoB está disponible en algunos países. Esto sirve como un marcador útil para la MDR-TB, porque la resistencia a RMP aislada es rara (excepto cuando los pacientes tienen antecedentes de tratamiento con rifampicina sola). Si los resultados de un gen probe ()rpoB) son conocidos por ser positivo, entonces es razonable omitir RMP y SHEZ +MXF+cicloserina. La razón para mantener al paciente en INH es INH tan potente en el tratamiento de TB que es absurdo omitirlo hasta que haya prueba microbiológica que es ineficaz (a pesar de resistencia a la isoniazida se presenta tan comúnmente con resistencia a la rifampicina).
Cuando conocen a las sensibilidades y el aislante es confirmado como resistente a INH y RMP, cinco fármacos deben elegirse en el orden siguiente (basado en sensibilidades conocidas):
- un aminoglucósido (por ejemplo, amikacina, kanamicina) o Antibiótico polipéptido (p. ej., capreomicina)
- pirazinamida
- etambutol
- a fluoroquinolona (por ejemplo, moxifloxacina (Ciprofloxacin) no deben utilizarse[29]);
- rifabutina
- cicloserina
- a tioamida: prothionamide o Ethionamide
- PAS
- a macrólido: por ejemplo, claritromicina
- linezolid
- altas dosis INH (si la resistencia baja)
- interferón-γ
- tioridazina
- Ampicilina
Nota: Colocado más cerca de la parte superior de la lista de los medicamentos son más eficaces y menos tóxicos; colocado más cerca de la parte inferior de la lista de los fármacos son menos eficaces o más tóxicos o más difícil de obtener.
En general, resistencia a un medicamento dentro de una clase significa resistencia a todas las drogas dentro de esa clase, pero una excepción notable es la rifabutina: resistencia a la rifampicina no siempre significa resistencia a la rifabutina, y el laboratorio debe pedirse para probar pues. Es posible utilizar sólo una droga dentro de cada clase de droga. Si es difícil encontrar cinco fármacos para luego tratar al clínico puede solicitar que se buscó INH-resistencia de alto nivel. Si la tensión tiene solamente bajo nivel INH-resistencia (resistencia a INH 0,2 mg/l, pero sensible a INH de 1.0 mg/l), dosis altas de INH puede utilizarse como parte del régimen. Cuando cuenta medicamentos, PZA e interferón cuentan como cero; es decir, cuando agregar PZA a un régimen de cuatro medicamentos, otro fármaco debe ser elegido a hacer cinco. No es posible utilizar más de un inyectable (STM, capreomicina o amikacina), porque el efecto tóxico de estas drogas es aditivo: si es posible, el aminoglucósido debe prestarse diariamente durante un mínimo de tres meses (y quizás tres veces por semana después de eso). Ciprofloxacino no debe utilizarse en el tratamiento de la tuberculosis si se dispone de otras fluoroquinolonas.[30][necesidades de actualización]
No hay ningún régimen intermitente validado para su uso en MDR-TB, pero la experiencia clínica es que dar medicamentos inyectables durante cinco días una semana (porque no hay nadie disponible para dar el fármaco los fines de semana) no parece dar lugar a resultados inferiores. Directamente observado terapia ayuda a mejorar los resultados en MDR-TB y debe considerarse una parte integral del tratamiento de MDR-TB.[31]
Respuesta al tratamiento debe obtenerse cultivos de esputo repetidos (mensual si es posible). Tratamiento para la MDR-TB deben tener un mínimo de 18 meses y no se puede detener hasta que el paciente ha sido cultivo negativo para un mínimo de nueve meses. No es inusual para los pacientes con MDR-TB en tratamiento por dos años o más.[citación necesitada]
Pacientes con MDR-TB deben aislarse en habitaciones de presión negativa, si es posible. Pacientes con MDR-TB no deben ser acomodados en la misma sala como pacientes inmunodeprimidos (pacientes VIH-infectados, o pacientes con fármacos inmunodepresores). Supervisión cuidadosa del cumplimiento del tratamiento es crucial para el manejo de la MDR-TB (y algunos médicos insisten en hospitalización si sólo por esta razón). Algunos médicos insistirán que estos pacientes permanecen aislados hasta que su esputo frotis negativo o incluso cultivo negativo (que puede tomar muchos meses o incluso años). Mantener a estos pacientes en el hospital durante semanas (o meses) en el extremo puede ser una imposibilidad física o práctica, y la decisión final depende del juicio clínico del médico de tratar a ese paciente. El médico tratante debe hacer pleno uso de monitorización (en particular, de los aminoglucósidos) para controlar el cumplimiento y evitar los efectos tóxicos de drogas terapéuticas.
Algunos suplementos pueden ser útiles como adyuvantes en el tratamiento de la tuberculosis, pero, para los fines de contar medicamentos para TB-MDR, que cuentan como cero (si cuatro medicamentos ya están en el régimen, puede ser beneficioso añadir arginina, vitamina D o ambas cosas, pero se necesitará otra droga para hacer cinco).
- arginina[32] (los cacahuetes son una buena fuente)
- la vitamina D[33]
- Dzherelo[34]
- V5 Immunitor[35]
Los medicamentos enumerados a continuación han sido utilizados en desesperación, y no está claro si son eficaces en todos. Se utilizan cuando no es posible encontrar cinco fármacos de la lista de arriba.
- Imipenem[36]
- co-amoxiclav[37][38]
- clofazimina[39][40][41]
- proclorperazina[42]
- metronidazol[43]
En 28 de diciembre de 2012 los Estados Unidos. Food and Drug Administration (FDA) aprobó bedaquilina (comercializado como Sirturo por Johnson & Johnson) para tratar la tuberculosis resistente a múltiples droga, el primer nuevo tratamiento en 40 años. Sirturo debe ser utilizado en una terapia combinada para los pacientes que han fallado el tratamiento estándar y no hay otras opciones. Sirturo es un trifosfato de adenosina () sintasaSintasa de ATP) inhibidor.[44][45]
Las siguientes drogas son compuestos experimentales que no están comercialmente disponibles, pero pueden obtenerse del fabricante como parte de un ensayo clínico o sobre una base compasiva. Su eficacia y seguridad son desconocidas:
- pretomanid[46] (fabricado por Novartis, desarrollado en colaboración con Alianza de TB)[47]
- delamanida
En los casos de enfermedad extremadamente resistente, cirugía para extraer las porciones de la infección del pulmón es, en general, la opción final. El centro con mayor experiencia en esto es la Nacional judío médico y centro de investigación en Denver, Colorado. En 17 años de experiencia, han realizado 180 operaciones; de estos, 98 fueron lobectomies y 82 fueron Neumonectomia. Hay una mortalidad operativa de 3.3%, con un 6,8% más morir después de la operación; 12% experimentó una morbilidad significativa (en particular, extrema falta de aliento). De 91 pacientes cultivo positivo antes de la cirugía, sólo 4 fueron cultivo positivo después de la cirugía.
El resurgimiento de la tuberculosis en los Estados Unidos, la aparición de la tuberculosis relacionada con el VIH y el desarrollo de cepas de TB resistentes a las terapias de primera línea desarrollada en las últimas décadas, sirven para reforzar la tesis que el Mycobacterium tuberculosis, el organismo causativo, hace su propia opción preferencial por los pobres.[48] La simple verdad es que casi todos tuberculosis muertes resultan de la falta de acceso a la terapia efectiva existente.[49]
Epidemiología
Casos de tuberculosis MDR han divulgado en todos los países encuestados.[25] MDR-TB se desarrolla más comúnmente en el curso de tratamiento de la tuberculosis,4] y es más comúnmente debido a los médicos dar tratamiento inadecuado, o pacientes que faltan dosis o no completar su tratamiento. Porque la tuberculosis MDR es un patógeno aerotransportado, las personas con tuberculosis activa, pulmonar causada por una cepa multirresistente pueden transmitir la enfermedad si son vivos y tos.[25] Cepas de TB son a menudo menos ajuste y menos transmisible, y los brotes se producen más fácilmente en personas con sistemas inmunitarios debilitados (por ejemplo, pacientes con VIH).[50][51][52][53][54] Producen brotes entre las personas sanas no inmunocomprometidos,[55] pero son menos comunes.4]
A partir de 2013, 3.7% de nuevos casos de tuberculosis tienen MDR-TB. Los niveles son mucho más altos en los previamente tratados por tuberculosis - alrededor del 20%. La OMS estima que había alrededor 0,5 millones nuevos casos de TB-MDR en el mundo en 2011. Cerca del 60% de estos casos ocurrió en Brasil, China, India, Rusia y África del sur.14] En Moldova, el tambaleante sistema de salud ha conducido a la subida de la MDR-TB.[56] En 2013, el Frontera México-Estados Unidos fue observado para ser "una región muy caliente para la tuberculosis multirresistente", aunque el número de casos seguía siendo pequeño.[57]
Se ha sabido desde hace muchos años que TB INH-resistente es menos virulento en conejillos de Indias, y la evidencia epidemiológica es que las tensiones MDR de TB no dominan naturalmente. Un estudio en Los Ángeles, California encontró que sólo el 6% de casos de TB-MDR fueron agrupado. Asimismo, la aparición de altos índices de MDR-TB en New York City en la década de 1990 se asoció con la explosión de AYUDAS en esa zona.[58][59] En la ciudad de Nueva York, un informe emitido por Estados de las autoridades de salud de ciudad que totalmente 80 por ciento de los casos de MDR-TB puede se remonta a las prisiones y refugios sin hogar.[60] Cuando los pacientes tienen tuberculosis multirresistente, requieren períodos más largos de tratamiento, de dos años de régimen multimedicamentoso. Varios de los menos poderosos medicamentos de segunda línea, que se requieren para el tratamiento de MDR-TB, también son más tóxicos, con efectos secundarios como náuseas, dolor abdominal y hasta psicosis. Los socios en el equipo de salud han tratado a pacientes en Perú que eran con cepas que eran resistentes a drogas diez e incluso doce. Más tales pacientes requieren cirugía adyuvante de cualquier esperanza de una cura.[61]
Prisiones rusas
Uno de los llamados "hot-spots" de la tuberculosis resistente a fármacos es dentro de la Sistema penitenciario Ruso. Los investigadores de enfermedades infecciosas Nachega & Chaisson informe que 10% de los 1 millón presos dentro del sistema tienen tuberculosis activa.[62] Uno de sus estudios encontró que 75% de los reclusos recién diagnosticados con tuberculosis son resistente a por lo menos un medicamento; 40% de los casos nuevos son resistentes a múltiples medicamento.[62] En 1997, TB representaron casi la mitad de todas las muertes en prisión rusa y como Bobrik et en su estudio de la salud pública, el 90% de reducción en la incidencia de TB contribuyó a una consecuente caída en la tasa de muerte de preso en los años posteriores a 1997.[63] Baussano et al. articular que referentes a estadísticas como éstas son especialmente preocupantes porque picos de incidencia de tuberculosis en las prisiones están vinculados a brotes correspondientes en las comunidades circundantes.[64] Además, el aumento de las tasas de encarcelamiento, especialmente en países de Asia Central y del este europeo como Rusia, se han correlacionado con tasas más altas de TB en las poblaciones civiles.[63] Así como la Programa de puntos se expande a lo largo de las cárceles rusas, investigadores tales como Shin et al han señalado que las intervenciones de gran escala no han tenido el efecto deseado, especialmente con respecto a la propagación de cepas farmacorresistentes de tuberculosis.[65]
Factores que contribuyen a
Hay varios elementos del sistema penitenciario ruso que permiten la difusión de MDR-TB y aumentan su severidad. Hacinamiento en las cárceles es especialmente propicio para la propagación de la tuberculosis; un recluso en un hospital de la prisión (en promedio) tiene 3 metros de espacio personal, y un recluso en una colonia correccional tiene 2 metros.[63] Hospitales especializados y servicios de tratamiento dentro del sistema de prisión conocido como colonias de TB, se pretenden aislar a los presos infectados para prevenir la transmisión; sin embargo, como lo demuestran los Ruddy et al., no hay suficiente cantidad de estas colonias para proteger suficientemente al personal y otros internos.[66] Además, muchas células carecen de ventilación adecuada, lo que aumenta la probabilidad de transmisión. Bobrik et al también han notado la escasez de alimentos dentro de las prisiones, que privar a los reclusos de la nutrición necesaria para el funcionamiento saludable.[63]
Comorbilidad de VIH dentro de las poblaciones de la prisión también ha demostrado empeorar los resultados de salud. Nachega & Chaisson articulan que mientras que los reclusos infectados por el VIH no son más susceptibles de infección de TB-MDR, son más propensos a progresar a enfermedad clínica grave si infectado.[62] Según Stern, la infección por VIH es 75 veces más frecuente en poblaciones de la prisión rusa que en la población civil.[67] Por lo tanto, los reclusos están más propensos a infectarse con TB-MDR inicialmente y a experimentar síntomas severos debido a la anterior exposición al VIH.
Shin et al. hincapié en otro factor en la prevalencia de MDR-TB en las prisiones rusas: alcohol y uso de la sustancia.[65] Ruddy et al demostró que el riesgo para MDR-TB es tres veces superior entre los usuarios de drogas recreativas no usuarios.[66] Estudio de Shin et al demostró que uso alcohol estaba relacionada con peores resultados en el tratamiento de MDR-TB; También señalaron que la mayoría de los sujetos dentro de su estudio (muchos de ellos utilizan regularmente alcohol) sin embargo fueron curados por su régimen de tratamiento agresivo.[65]
El incumplimiento de los planes de tratamiento a menudo se cita como factor que contribuye a la transmisión de MDR-TB y la mortalidad. De hecho, de los 80 recién liberados infectados con TB internos en estudio de Fry et al., 73,8% no informaron de visita a un dispensario de la comunidad para su posterior tratamiento.[68] Ruddy et al mencionan liberación de instalaciones como una de las principales causas de interrupción en el tratamiento de la tuberculosis del preso, además de no cumplir dentro de la prisión y reinserción a la vida civil.[66] Estudio de Fry et al. también figura los efectos secundarios de los medicamentos de tratamiento (especialmente en personas VIH-positivas) TB, preocupaciones financieras, vivienda inseguridades, problemas familiares y miedo de la detención como factores que evitaba que algunos presos de adherirse adecuadamente al tratamiento de TB.[68] También observan que algunos investigadores han argumentado que los presos de ganancias positivo TB a corto plazo, como la exclusión de alimentos o trabajo mejor, puede dis-incentivar ser curado.[68] En su artículo de la Organización Mundial de la salud, Gelmanova et al afirmar que no-la adhesión a la TB tratamiento contribuye indirectamente a la resistencia bacteriana.[69] Aunque tratamiento ineficaz o incoherente no "crea" las cepas resistentes, las mutaciones de la alta carga bacteriana en presos no adherente pueden causar resistencia.
Nachega & Chaisson argumentan que los inadecuados programas de control de la TB son el conductor mayor de incidencia de TB-MDR.[62] Observan que la prevalencia de MDR-TB es 2,5 veces superior en las áreas de tuberculosis mal controlada.[62] Terapia basada en ruso (es decir, no puntos) ha sido criticada por Kimerling et al como "inadecuado" en el control correctamente de transmisión y la incidencia de tuberculosis.[70] Bobrik et al. tenga en cuenta que el tratamiento para MDR-TB es igualmente inconsistente; los medicamentos de segunda línea que se usa para tratar la presos falta pautas de tratamiento específico infraestructura, formación y protocolos de seguimiento para los presos volver a entrar vida civil.[63]
Impactos de la política
Como Ruddy et al señalar en su artículo académico, recientes reformas penales de Rusia reducir considerablemente el número de internos en centros penitenciarios y así aumentar el número de ex convictos integradas las poblaciones civiles.[66] Porque la incidencia de TB-MR se predice fuertemente por último encarcelamiento, la salud de la sociedad rusa se verá afectada grandemente por este cambio.[66] Los rusos previamente encarcelados se volver a entrar vida civil y permanecer en esa esfera; como viven como civiles, infectará a otros con los contagios que fueron expuestos en la cárcel. Investigador Vivian Stern sostiene que el riesgo de transmisión de las poblaciones de la prisión al público en general exige una integración de servicios de salud salud y nacional prisión para mejor control de TB y la MDR-TB.[67] Mientras que las drogas necesarias para el tratamiento de segunda línea MDR-TB son sin duda más caro que un régimen típico de la terapia DOTS, especialista en enfermedades infecciosas Paul Farmer postula que el resultado de dejar presos infectados sin tratamiento puede causar un brote masivo de la MDR-TB en la población civil, causando así una pesada carga en la sociedad.[71] Además, como extensiones de la MDR-TB, la amenaza de la aparición de totalmente-tuberculosis se hace cada vez más evidente.
Ver también
- susto 2007 de la tuberculosis
- Resistencia a los medicamentos
- MRSA
- Enterococo resistente a vancomicina (ERV)
- Tuberculosis totalmente resistente a los medicamentos (TB-TR)
Referencias
- ^ a b c d "Diagnóstico y notificación de la tuberculosis multidrug-resistente" (PDF). Ficha de técnica TB MDR de OMS. Dic 7 2016.
- ^ a b Longo, Fausci; et al (2012). Principios Harrison de medicina interna (18 ed). Nueva York: McGraw Hill. PP. capítulo 165: Tuberculosis. Dic 7 2016.
- ^ "Capítulo 168. Agentes antimycobacterial | Principios Harrison de medicina interna, 18e | AccessMedicine | McGraw-Hill Medical". accessmedicine.mhmedical.com. 2016-12-07.
- ^ a b c d Madera, Alastair J.J.; Iseman, Michael D. (1993). "Tratamiento de la Tuberculosis Multidrug-resistente". Diario de Nueva Inglaterra de la medicina. 329 (11): 784-91. doi:10.1056/NEJM199309093291108. PMID 8350889.
- ^ a b c d Millard, James; Ugarte-Gil, Cesar; Moore, David A. J. (2015-02-26). "tuberculosis resistente a múltiples drogas". BMJ. 350: h882. doi:10.1136/bmj.h882. ISSN 1756-1833. PMID 25721508.
- ^ a b c Adams y Woelke (2014). La comprensión de la salud mundial. Capítulo 10: Tuberculosis y VIH/SIDA (12ª Ed.). McGraw Hill. 9 de mayo 2015.
- ^ Keshavjee, Salman; Granjero, Paul E. (2012-09-06). "Tuberculosis, resistencia a los medicamentos y la historia de la medicina moderna". Diario de Nueva Inglaterra de la medicina. 367 (10): 931-936. doi:10.1056/NEJMra1205429. ISSN 0028-4793. PMID 22931261.
- ^ Nathanson, Eva; Nunn, Pablo; Uplekar, Mukund; Floyd, Katherine; Jaramillo, Ernesto; Lönnroth, Knut; Weil, Diana; Raviglione, Mario (2010-09-09). "la Tuberculosis MDR, pasos críticos para la prevención y Control". Diario de Nueva Inglaterra de la medicina. 363 (11): 1050-1058. doi:10.1056/NEJMra0908076. ISSN 0028-4793. PMID 20825317.
- ^ Quién. "tuberculosis resistente a múltiples fármacos (MDR-TB)-actualización de 2015". Quién. Dic 7 2016.
- ^ Louw, G. E.; Warren, R. M.; Gey Van Pittius, N. C.; McEvoy, C. R. E.; Van Helden, P. D.; Victor, T. C. (2009). "un ejercicio de malabarismo: emanación/afluencia en micobacterias resistencia". Agentes antimicrobianos y quimioterapia. 53 (8): 3181 – 9. doi:10.1128/AAC.01577-08. PMC 2715638
 . PMID 19451293.
. PMID 19451293. - ^ Gillespie, S. H. (2002). "Evolución de la farmacorresistencia de Mycobacterium tuberculosis: perspectiva clínica y Molecular". Agentes antimicrobianos y quimioterapia. 46 (2): 267-74. doi:10.1128/AAC.46.2.267-274.2002. PMC 127054
 . PMID 11796329.
. PMID 11796329. - ^ Ramaswamy, S; Musser, JM (1998). "la base genética molecular de la resistencia de agente antimicrobiano en Mycobacterium tuberculosis: actualización de 1998". Tubérculo y enfermedad pulmonar. 79 (1): 3-29. doi:10.1054/tuld.1998.0002. PMID 10645439.
- ^ Dalton, Tracy; Cegielski, Peter; Akksilp, Somsak; Asencios, Luis; Caoili, Janice Campos; Cho, Sang-Nae; Erokhin, Vladislav V; Ershova, Julia; Gler, Tarcela Ma; Kazennyy, Boris Y; Kim, Hee Jin; Kliiman, Kai; Kurbatova, Ekaterina; Kvasnovsky, Charlotte; Leimane, Vaira; Van Der Walt, Martie; Vía, Laura E; Volchenkov, Grigory V; Yagui, Martin A; Kang, Hyungseok; Global Petts, investigadores; Akksilp, R; SITTI, W; Wattanaamornkiet, W; Andreevskaya, SN; Chernousova, LN; Demikhova, OV; Larionova, EE; Smirnova, TG; Vasilieva, IA (2012). "Prevalencia de y factores de riesgo para resistencia a los medicamentos de segunda línea en pacientes con tuberculosis multidrug-resistente en ocho países: un estudio de cohorte prospectivo". La lanceta. 380 (9851): 1406 – 17. doi:10.1016/S0140-6736 (12) X 60734. PMID 22938757.
- ^ a b Quién. "actualización de la tuberculosis multirresistente (MDR-TB) 2013" (PDF). Organización Mundial de la salud. 14 de junio 2013.
- ^ Velayati, A; Farnia P; Masjedi M (2013). "La tuberculosis totalmente resistente a los medicamento (TB-TR)". Int J Clin Exp Med. 6 (4): 307-309.
- ^ a b Zumla, Alimuddin; Abubakar, Ibrahim; Raviglione, Mario; Hoelscher, Michael; Ditiu alto, Lucica; McHugh, Timothy D.; Escudero, S. Bertel; Cox, Helen; Ford, Nathan (2012-05-15). "la Tuberculosis resistente a drogas, dilemas actuales, los interrogantes, desafíos y necesidades prioritarias". Revista de enfermedades infecciosas. 205 (suppl 2): S228-S240. doi:10.1093/infdis/jir858. ISSN 0022-1899. PMID 22476720.
- ^ Parida, S. K.; Axelsson-Robertson, R.; Rao, M. V.; Singh, N.; Maestro, I.; Lutckii, A.; Keshavjee, S.; Anderson, J.; Zumla, A. (01-04-2015). "tuberculosis totalmente resistente a los medicamentos y terapias adjuntas". Revista de medicina interna. 277 (4): 388-405. doi:10.1111/joim.12264. ISSN 1365-2796.
- ^ Gao, Qian; Li Xia (2010). "Transmisión de la tuberculosis multirresistente". Hoy el descubrimiento de medicamentos: Mecanismos de la enfermedad. 7:: e61-5. doi:10.1016/j.ddmec.2010.09.006.
- ^ Lobue, Felipe (2009). "tuberculosis extensivamente resistente a los medicamentos". Opinión actual en las enfermedades infecciosas. 22 (2): 167-73. doi:10.1097/QCO.0b013e3283229fab. PMID 19283912.
- ^ Granjero de 2005, p. 133.
- ^ Shin, Sonya; Furin, Jennifer; Bayona, Jaime; Mate, Kedar; Jim Yong Kim; Granjero, Paul (2004). "tratamiento de base comunitaria de la tuberculosis multidrug-resistente en Lima, Perú: 7 años de experiencia". Ciencias sociales y medicina. 59 (7): 1529-39. doi:10.1016/j.socscimed.2004.01.027. PMID 15246180.
- ^ Koch, Erin (2011). "locales Microbiologies de la Tuberculosis: penetraciones de la República de Georgia". Antropología médica. 30 (1): 81 – 101. doi:10.1080/01459740.2010.531064. PMID 21218357.
- ^ Koch, Erin (2006). "más allá de la sospecha". Etnólogo americano. 33: 50-62. doi:10.1525/AE.2006.33.1.50.
- ^ "Hechos científicos de Tuberculosis resistente a fármacos". Sitio web de GreenFacts. 2008-12-18. 2009-03-26.
- ^ a b c Granjero, Paul (2001). "Las principales enfermedades infecciosas en el mundo: tratar o no tratar?". Diario de Nueva Inglaterra de la medicina. 345 (3): 208-10. doi:10.1056/NEJM200107193450310. PMID 11463018.
- ^ Baltussen, R.; Floyd, K; Tinte, C (2005). "Costo análisis de efectividad de las estrategias para el control de la tuberculosis en los países en desarrollo". BMJ. 331 (7529): 1364. doi:10.1136/bmj.38645.660093.68. PMC 1309642
 . PMID 16282379.
. PMID 16282379. - ^ Mitnick, Carole; Bayona, Jaime; Palacios, Eda; Shin, Sonya; Furin, Jennifer; Alcántara, Felix; Sánchez, Epifanio; Sarria, Madeleny; Becerra, Mercedes; Fawzi, Mary C. Smith; Kapiga, Saidi; Neuberg, Donna; Maguire, James H.; Kim, Jim Yong; Granjero, Paul (2003). "Terapia comunitaria para la Tuberculosis Multidrug-resistente en Lima, Perú". Diario de Nueva Inglaterra de la medicina. 348 (2): 119-28. doi:10.1056/NEJMoa022928. PMID 12519922.
- ^ Goble, Mariana; Iseman, Michael D.; Madsen, Lorie A.; Waite, Dennis; Ackerson, Lynn; Horsburgh Jr, Robert C. (1993). "Tratamiento de 171 pacientes con pulmonar Tuberculosis resistentes a isoniazida y rifampicina". Diario de Nueva Inglaterra de la medicina. 328 (8): 527-32. doi:10.1056/NEJM199302253280802. PMID 8426619.
- ^ Grupo Directivo; Ernesto Jaramillo... (2008). Directrices para la gestión programática de la tuberculosis resistente a fármacos: actualización de emergencia 2008. Ginebra, Suiza: Organización Mundial de la salud. p. 51. ISBN 978-92-4-154758-1.
- ^ Ziganshina, LE; Vizel, AA; Escudero, SB (2005). Ziganshina, Lilia, ed. "Las fluoroquinolonas para el tratamiento de la tuberculosis". Base de datos Cochrane de revisiones sistemáticas (3): CD004795. doi:10.1002/14651858.CD004795.pub2. PMID 16034951.[necesidades de actualización]
- ^ Leimane, Vaira; Riekstina, Vija; Holtz, Timothy H; Zarovska, Evija; Skripconoka, Vija; Thorpe, Lorna E; Laserson, Kayla F; Wells, Charles D (2005). "resultados clínicos del tratamiento individualizado de la tuberculosis multidrug-resistente en Letonia: un estudio de cohortes retrospectivo". La lanceta. 365 (9456): 318 – 26. doi:10.1016/S0140-6736 (05) 17786-1. PMID 15664227.
- ^ Schon, T.; Elias, D.; Moges, f el.; Melese, E.; Tessema, T.; Stendal, O.; Britton, S.; Sundqvist, T. (2003). "La arginina como un adyuvante a la quimioterapia mejora resultado clínico en tuberculosis activa". European Respiratory Journal. 21 (3): 483 – 8. doi:10.1183/09031936.03.00090702. PMID 12662006.
- ^ Rockett, Kirk A.; Brookes, Roger; Udalova, Irina; Vidal, Vicente; Hill, Adrián V. S.; Kwiatkowski, Domingo (1998). "1,25-dihidroxivitamina D3 induce Synthase nítrico óxido y suprime el crecimiento de Tuberculosis de la micobacteria en una línea celular de macrófago-como humana". Infección e inmunidad. 66 (11): 5314-21. PMC 108664
 . PMID 9784538.
. PMID 9784538. - ^ Zaitzeva, S. I.; Matveeva, S. L.; Gerasimova, T. G.; Pashkov, N. Y.; Butov, D. A.; Pylypchuk, V. S.; Frolov, V. M.; Kutsyna, g. A. (2009). "Tratamiento de cavitaria y la infiltración pulmonar tuberculosis con y sin el inmunomodulador Dzherelo". Infecciones y microbiología clínica. 15 (12): 1154-62. doi:10.1111/j.1469-0691.2009.02760.x. PMID 19456829.
- ^ Butov, Dmitry A; Pashkov, Yuri N; Stepanenko, Anna L; Choporova, Aleksandra. Butova, Tanya S; Batdelger, Dendev; Jirathitikal, Vichai; Bourinbaiar, Aldar S; Zaitzeva, Svetlana (2011). "Fase IIb aleatorizado de inmunoterapia adjunta en pacientes con tuberculosis diagnosticado primero, recaída y tuberculosis resistente a múltiples fármacos (MDR)". Diario de inmune a base de terapias y vacunas. 9: 3. doi:10.1186/1476-8518-9-3. PMC 3031205
 . PMID 21244690.
. PMID 21244690. - ^ Salas, H. F.; Turner, J.; Schecter, G. F.; Kawamura, m..; Hopewell, C. P. (2005). "Imipenem para el tratamiento de la Tuberculosis en ratones y humanos". Agentes antimicrobianos y quimioterapia. 49 (7): 2816-21. doi:10.1128/AAC.49.7.2816-2821.2005. PMC 1168716
 . PMID 15980354.
. PMID 15980354. - ^ Cámaras, Henry F.; Kocagöz, Tanil; Sipit, Tugrul; Turner, Joan; Hopewell, Philip C. (1998). "Actividad de amoxicilina/clavulanato en los pacientes con Tuberculosis". Enfermedades infecciosas clínicas. 26 (4): 874-7. doi:10.1086/513945. PMID 9564467.
- ^ Peter r. Donald, Frederick a. Sirge; Sirgel, FA; Venter, A; Parkin, DP; Van De Wal, PN; Barendse, A; Smit, E; Carman, D; Talento, J; Maritz, J (2001). "Principios actividad bactericida de la amoxicilina en combinación con ácido clavulánico en los pacientes con Tuberculosis pulmonar con esputo baciloscopia positiva". Diario escandinavo de enfermedades infecciosas. 33 (6): 466 – 9. doi:10.1080/00365540152029954. PMID 11450868.
- ^ Jagannath, C; Reddy, M V; Kailasam, S; O ' Sullivan, J F; Gangadharam, P R (1995). "actividad quimioterapéutica de clofazimina y sus análogos contra Mycobacterium tuberculosis. Estudios in vitro, intracelulares e in vivo". Diario americano de la medicina respiratoria y crítica del cuidado. 151 (4): 1083-6. doi:10.1164/ajrccm.151.4.7697235. PMID 7697235.
- ^ Adams, Linda B.; Sinha, Indu; Químico, Scott G.; Krahenbuhl, James L. Krahenbuhl; Mehta, Reeta T. Mehta (1999). "Tratamiento eficaz de la Tuberculosis Murine aguda y crónica con Clofazimine liposoma encapsulado". Agentes antimicrobianos y quimioterapia. 43 (7): 1638 – 43. PMC 89336
 . PMID 10390215.
. PMID 10390215. - ^ Janulionis, E.; Sofer, C.; Canción, H. Y.; Wallis, R. S. (2004). "Falta de actividad de oral administrado clofazimina contra tuberculosis del Mycobacterium intracelular en la cultura de la entero-sangre". Agentes antimicrobianos y quimioterapia. 48 (8): 3133-5. doi:10.1128/AAC.48.8.3133-3135.2004. PMC 478499
 . PMID 15273133.
. PMID 15273133. - ^ Shubin, H; Sherson, J; Pennes, E; Glaskin, A; Sokmensuer, un (1958). "Proclorperazina (compazine) como coadyuvante en el tratamiento de la tuberculosis pulmonar". Medicamento antibiótico y terapia clínica. 5 (5): 305-9. PMID 13521769.
- ^ Wayne, L G; Sramek, H (1994). "El metronidazol es bactericido a las células inactivas de Mycobacterium tuberculosis". Agentes antimicrobianos y quimioterapia. 38 (9): 2054 – 8. doi:10.1128/AAC.38.9.2054. PMC 284683
 . PMID 7811018.
. PMID 7811018. - ^ "Comunicado de prensa de la FDA". U.S. Food and Drug Administration. 31 de diciembre de 2012.
- ^ Carroll, John (31 de diciembre de 2012). "J & J ganan acelerada OK para la primera droga de TB nuevo en 40 años". fiercebiotech.com. 3 de enero 2013.
- ^ Stover, C. Kendall; Warrener, Pablo; Vandevanter, Donald R.; Sherman, David R.; Arain, Taraq M.; Langhorne, Michael H.; Anderson, Scott W.; Towell, Andrew J.; Yuan, Ying; McMurray, David N.; Kreiswirth, Barry N.; Barry, Clifton E.; Baker, William R. (2000). "Un pequeño molécula nitroimidazopyran candidato a fármaco para el tratamiento de la tuberculosis". Naturaleza. 405 (6789): 962-6. doi:10.1038/35016103. PMID 10879539.
- ^ Chase, Marilyn (27 de octubre de 2004). "Novartis establece acuerdo para buscar nuevos fármacos para la lucha contra la tuberculosis". El Wall Street Journal. 3 de enero 2013.
- ^ Granjero de 1999, p.[Página necesitada].
- ^ Granjero de 2005, p. 148.
- ^ Centros para el Control de enfermedades (CDC) (agosto de 1991). "transmisión Nosocomial de la tuberculosis multidrug-resistente entre personas VIH-infectadas, Florida y Nueva York, 1988-1991". MORB Mortal cambiar Rep. 40 (34): 585-91. PMID 1870559.
- ^ Edlin, Brian R.; Tokars, Jerome I.; Grieco, Michael H.; Crawford, Jack T.; Williams, Julie; Sordillo, Emelia M.; ONG, Kenneth R.; Kilburn, James O.; Dooley, Samuel W.; Castro, Kenneth G.; Jarvis, William R.; Holmberg, Scott D. (1992). "Un brote de Tuberculosis multirresistente entre los pacientes hospitalizados con el síndrome de inmunodeficiencia adquirida". Diario de Nueva Inglaterra de la medicina. 326 (23): 1514-21. doi:10.1056/NEJM199206043262302. PMID 1304721.
- ^ Pitchenik, Arthure; Rebabas, Janice; Laufer, Marla; Miller, Gary; Cacciatore, Robert; Bigler, Williamj.; Witte, Johnj.; Cleary, Timothy (1990). "Centro de brotes de tuberculosis resistente a fármacos en SIDA". La lanceta. 336 (8712): 440 – 1. doi:10.1016/0140-6736 (90) 91987-L. PMID 1974967.
- ^ Centros para el Control de enfermedades (CDC) (marzo de 1991). "transmisión de la tuberculosis multidrug-resistente desde un cliente de VIH en un centro de tratamiento residencial de abuso de sustancias, Michigan". MORB Mortal cambiar Rep. 40 (8): 129-31. PMID 1900098.
- ^ Fischl, Margaret A.; Uttamchandani, RB; Daikos, GL; Poblete, RB; Moreno, JN. Reyes, RR; Boota, AM; Thompson, LM; Cleary, TJ; Lai, S (1992). "Un brote de Tuberculosis causada por bacilos de tubérculo resistente a múltiples medicamentos entre los pacientes con infección por el VIH". Anales de medicina interna. 117 (3): 177-83. doi:10.7326/0003-4819-117-3-177. PMID 1616211.
- ^ Centers for Disease Control (1990). "Brote de tuberculosis multirresistente — Texas, California y Pensilvania". MORB Mortal cambiar Rep. 39 (22): 369-72. PMID 2111434.
- ^ Página, David. "Moldavia: luchando contra una enfermedad mortal". Pulitzer Center on Crisis Reporting. 23 de septiembre 2012.
- ^ McKay, Betsy (9 – 10 de marzo de 2013). "El riesgo de exposición de tuberculosis mortal crece a lo largo de la frontera U.S.—Mexico". El Wall Street Journal (papel). p. A1.
- ^ Frieden, Thomas R.; Sterling, Timoteo; Pablos-Méndez, Ariel; Kilburn, James O.; Cauthen, George M.; Dooley, Samuel W. (1993). "La aparición de Tuberculosis resistente a drogas en Nueva York". Diario de Nueva Inglaterra de la medicina. 328 (8): 521 – 6. doi:10.1056/NEJM199302253280801. PMID 8381207.
- ^ Garrett 2000, p. 266ff.
- ^ Garrett 1994, p. 524.
- ^ Granjero de 2005, p. 118.
- ^ a b c d e Nachega J., Chaisson R. (2003). "Resistencia a los medicamentos tuberculosis: una amenaza Global". Enfermedades infecciosas clínicas. 36 (1): S24-S30. doi:10.1086/344657.
- ^ a b c d e Bobrik. A.; K. Danishevski; K. Eroshina; McKee M. (2005). "Prisión salud en Rusia: el cuadro más grande". Diario de la política de salud pública. 26 (1): 30 – 59. doi:10.1057/Palgrave.jphp.3200002.
- ^ Baussano I.; Williams B.; P. Nunn; Beggiato M.; Fedeli U. (2010). "incidencia de la tuberculosis en prisiones: una revisión sistemática". PLoS Med. 7 (12): e1000381. doi:10.1371/journal.pmed.1000381.
- ^ a b c Shin S. S.; A. Pasechnikov; Gelmanova I.; G. Peremitin; A. Strelis; Andreev Y.; V Golubchikova.; Tonkel T.; G. Yanova; Nikiforov M.; A. Yedilbayev; J. Mukherjee; J. furin; D. Barry; Farmer P.; Rico M.; Keshavjee S. (2006). "Los resultados del tratamiento en un programa integrado de civiles y la prisión de TB-MR tratamiento en Rusia". El diario internacional de la Tuberculosis y enfermedades respiratorias. 10 (4): 402 – 407.
- ^ a b c d e Ruddy M.; Balabanova Y.; Graham C.; Fedorin I.; Malomanova N.; E. Elisarova; Kuznetznov S.; G. Gusarova; Zakharova S.; Melentyev A.; E. Krukova; Golishevskaya V.; Erokhin V.; Dorozhkova I.; Drobniewski F. (2005). "Las tasas de análisis de resistencia y factor de riesgo de drogas en pacientes civiles y prisión con tuberculosis en la región de Samar, Rusia". Tórax. 60 (2): 130-135. doi:10.1136/THX.2004.026922.
- ^ a b Stern, V. (2001). Problemas en las cárceles de todo el mundo, con un enfoque Particular en Rusia. Anales de la Academia de Ciencias de Nueva York, 953b, 113-119.
- ^ a b c R. Fry; K. Khoshnood; Vdovichenko E.; J. Granskaya; Sazhin V.; Shpakovskaya L; Zhemkov V.; Zhemkova M.; Rowhani Rahbar.; Funk M.; A. Kozlov (2005). "Obstáculos a la terminación del tratamiento de la tuberculosis entre los prisioneros y ex prisioneros en San Petersburgo, Rusia". El diario internacional de la Tuberculosis y enfermedades respiratorias. 9 (9): 1027-1033.
- ^ Gelmanova I.; Keshavjee S.; V Golubchikova.; Berezina V.; A. Strelis; G. Yanova; Atwood S.; M. Murray (2007). "barreras para el tratamiento de la tuberculosis exitosos en Tomsk, Rusia: incumplimiento, default y la adquisición de multirresistencia". Boletín de la Organización Mundial de la salud. 85: 9.
- ^ Kimerling M.E.; Kluge H.; Vezhnina N.; Iacovazzi T.; DeMeulenaere T.; Portaels F.; Matthys F. (1999). "Insuficiencia de la actual Quién régimen de nuevo tratamiento en una prisión de Siberia central: fracaso del tratamiento y la MDR-TB. ". El diario internacional de la Tuberculosis y enfermedades respiratorias. 3 (5): 451-453.
- ^ Farmer P (1999). "Patologías del poder: repensar la salud y los derechos humanos". Diario americano de la salud pública. 89 (10): 1486-1496. doi:10.2105/AJPH.89.10.1486.
- Notas
- Granjero, Paul (1999). Las infecciones y las desigualdades: las plagas modernas. Berkeley, California, Estados Unidos: Universidad de la prensa de California. ISBN 978-0-520-22913-6.
- Granjero, Paul (2005). Patologías de la energía: salud, derechos humanos y la nueva guerra en los pobres. Berkeley, California, Estados Unidos: Universidad de la prensa de California. ISBN 978-0-520-93147-3.
- Garrett, Laurie (1994). La plaga que viene: emergentes enfermedades en un mundo fuera de balance. Nueva York, Nueva York, Estados Unidos: Farrar, Straus y Giroux. ISBN 978-0-374-12646-9.
- Garrett, Laurie (2000). Traición de la confianza: el colapso de la salud pública mundial. Nueva York, Nueva York, Estados Unidos: Libros de Hyperion. ISBN 978-0-7868-6522-2.
Enlaces externos
- Video: Tuberculosis en Rusia 24 de julio de 2007, Woodrow Wilson Center evento con Salmaan Keshavjee y Murray Feshbach
- Base de datos de TB fármaco resistencia mutación
- MDR-TB: una historia de esperanza, lucha y triunfo
- TB-MDR (DOTS Plus) protocolo siguió bajo RNTCP en la India (PDF)
- La vida extraña, aislada de un paciente de Tuberculosis en el siglo XXI